黄锦宇医生的科普号
- 精选 结直肠癌患者外科手术后的复查指导
术后复查是结直肠癌治疗计划里不可或缺的一部分,但很多结直肠癌患者及家属对于结直肠癌外科手术后该怎样复查并不十分清楚,本篇文章将为大家带来详细的指导。结直肠癌的术后复查是为了早期发现复发和二次癌症,以便于及时治疗。检查项目包括血液检查(包括肿瘤标志物),CT(肺CT和全腹CT),直肠指诊,肠镜等。结肠癌术后复查
黄锦宇 副主任医师 中国医大一院 胃肠肿瘤外科3680人已读 - 精选 胃癌患者外科手术后的复查指导
术后复查是胃癌治疗计划里不可或缺的一部分,但很多胃癌患者及家属对于胃癌外科手术后该怎样复查并不十分清楚,本篇文章将为大家带来详细的指导。胃癌的术后复查是为了早期发现复发和二次癌症,以便于及时治疗。检查项目包括血液检查(包括肿瘤标志物),CT(肺CT和全腹CT),胃镜等。检查的时间间隔依据病期不同主要分成两类(病期的诊断来源于术后的病理报告)。一、进展期胃癌(浸润深度为T2-T4)或者有淋巴结转移的胃癌
黄锦宇 副主任医师 中国医大一院 胃肠肿瘤外科3190人已读 - 手术相关 低位直肠癌保肛手术:以精准和科学守护患者的尊严
作为胃肠外科医生,我深知低位直肠癌患者对保留肛门的强烈渴望。肛门不仅是生理功能的“出口”,更是尊严和生活质量的重要象征。过去,肿瘤下缘距离肛门≤5cm的低位直肠癌常被视为保肛“禁区”,但随着外科技术的革新和多学科诊疗模式的完善,许多过去认为无法保肛的患者,如今也能获得根治肿瘤与保留肛门的双重机会。近年来,通过个体化治疗策略和腹腔镜微创技术,我已为数十例肿瘤距肛门仅3-4cm的患者成功保肛。本文将通过两个典型病例,带您了解低位直肠癌保肛手术的关键要点。病例1:54岁女性患者,肠镜发现肿瘤下缘距肛门仅3cm。她来诊时说的第一句话:"医生,我想体面地活着。"影像评估显示肿瘤侵犯较深(T3),且直肠系膜存在肿大转移淋巴结。经过多学科(MDT)讨论,我为她制定了新辅助放化疗联合腹腔镜超低位前切除术的方案。结局:成功的实施了保肛手术,术后病理证实肿瘤显著退缩,切缘阴性,吻合口顺利愈合,肛门功能良好。患者出院时感叹:"原来3厘米的距离,真的可以创造奇迹。"病例2:59岁男性患者,肿瘤同样距肛门3cm,但病期较早,经肛超声提示肿瘤局限在直肠肌层(uT2N0)。我为患者实施了腹腔镜直肠经括约肌间切除术(ISR),在精准切除肿瘤的同时,保留了肛门。术后半年随访,患者控便能力已恢复至术前80%。关于保肛手术的六大核心认知1.腹腔镜技术:突破解剖限制的"利器"相较于传统开腹手术,腹腔镜的放大视野可清晰显露狭窄骨盆内的神经、血管和筋膜间隙,结合超声刀精细操作,能在根治肿瘤的同时最大限度保留正常组织,为超低位保肛提供了基础。2.肛门指诊十分关键肠镜测量的肿瘤距肛门距离受肠道皱襞、患者体位等因素影响,误差可达1-3cm!低位直肠癌患者术前一定要由主刀医生做肛门指诊,准确判断肿瘤距离,并评估肿瘤活动度以及肛门功能。3.新辅助治疗:为保肛创造机会对局部进展期(如T3/T4或淋巴结阳性)的低位直肠癌,术前新辅助放化疗可使肿瘤缩小、降期,甚至达到病理完全缓解(pCR)。这不仅能提高根治性切除率,还可将原本无法保肛的病例转化为可能,如病例1的成功正是新辅助治疗的典范。4.能否保肛?术中最后一厘米的博弈部分超低位肿瘤的保肛可行性需在术中最终确认。主刀医生在完全游离直肠及系膜后,术中会再次肛诊裁定能否保肛。超低位直肠癌根治术要求切缘距肿瘤下缘至少1-2cm(必要时会将下切缘送术中快速病理检测有无癌残留)。如果术中判断保肛手术无法达到肿瘤阴性切缘,仍需以根治切除为首要目标,切除肛门。5.多维因素决定保肛可能性肿瘤距离并非唯一决定因素。以下因素需综合权衡:解剖因素:女性宽骨盆更易保肛,男性前列腺肥大或狭窄骨盆会增加保肛难度;肿瘤特征:直肠后壁肿瘤更易保肛,直肠前壁或环周肿瘤保肛难度增大;全身状态:高龄、糖尿病、心肺基础疾病、营养不良、肛门松弛等会影响保肛决策。;患者意愿:患者需知晓保肛后可能出现的排便次数增多、控便能力差等生活质量问题。6.预防性造口:暂时的"牺牲"是为了长久的胜利对于新辅助放化疗的患者(如病例1),医生会常规行回肠预防性造口。这不是保肛失败,而是为了降低术后吻合口漏风险。3-6个月后,当影像证实吻合口愈合良好且肛门功能锻炼达标时,即可还纳造口。给患者的建议1.确诊低位直肠癌后,切勿因肿瘤位置低而放弃希望,应尽早就诊于胃肠肿瘤专科;2.信任医生对保肛可能性的判断,避免盲目追求保肛而牺牲根治性原则;3.若需临时造口,请以积极心态面对,现代造口护理技术已能显著改善生活质量。结语每一次保肛手术,都是技术与人文的双重挑战。主刀医生既要有“毫米级”操作的精准,也要有“以患者为中心”的温度。随着3D腹腔镜等技术的应用,低位直肠癌的保肛极限仍在不断刷新。作为医生,只要有一线希望,必将穷尽所有努力,为患者守护这扇“生命之门”。
黄锦宇 副主任医师 中国医大一院 胃肠肿瘤外科10人已读 - 典型病例 高龄不是手术禁区:一位93岁直肠癌患者的康复启示 ——谈高龄胃肠癌手术的精准化诊疗
作为一名主刀医生,我时常被患者家属问及一个问题:“医生,老人年纪这么大了,还能做手术吗?”近日,我为一位93岁超高龄患者成功实施的腹腔镜直肠癌根治术,或许能给出答案。 病例回顾:高龄患者的“生命闯关”患者陈奶奶因便血就诊,确诊为直肠癌。93岁高龄、合并高血压、轻度肺功能不全、脑动脉粥样硬化,家属一度对手术充满担忧。但通过多学科会诊评估,我们发现她的心肺功能尚可代偿,营养状态良好,且肿瘤未远处转移,具备手术机会。最终,我为陈奶奶实施了腹腔镜直肠癌手术,术后第2天她即可下床活动,第3天开始喝水吃饭,手术后第10天后顺利康复出院。 打破误区:高龄≠手术禁区许多人认为,高龄患者身体脆弱,手术风险过高。但现代医学的发展已让“年龄”不再是手术的绝对禁忌。关键在于以下几点: 1.腹腔镜微创技术:创伤小、恢复快 传统开腹手术创伤大,高龄患者难以耐受。而腹腔镜手术仅需几个小孔即可完成肿瘤切除,出血少、疼痛轻,极大降低了术后并发症风险。 2.术前精准评估:多学科协作“排雷” 高龄患者常合并高血压、糖尿病、心肺疾病等基础问题。我们通过心肺功能测试、营养状态评估等,筛选出可耐受手术者。必要时联合心内科、呼吸科、麻醉科、重症医学科共同制定方案,将风险降至最低。 3.术后精细管理:加速康复是关键 术后早期进食、早期下床、疼痛控制、血栓预防等措施,能有效减少肺部感染、静脉血栓等并发症。护理团队全程跟进,家属配合康复计划,共同助力患者快速恢复。 理性看待:手术需严格评估,不可盲目尽管技术不断进步,但高龄患者手术仍需谨慎。我曾接诊过一位88岁患者,因严重冠心病、肺纤维化,最终放弃手术转为保守治疗。因此,是否手术需综合评估三点: •肿瘤分期:早期或局部进展期肿瘤更适合手术; •身体储备:有无严重基础疾病,心肺功能、营养状态、日常活动能力; 患者意愿:尊重患者及家属的治疗选择。 给高龄患者和家属的建议1.早筛查、早诊断:便血、消瘦、排便习惯改变等症状切勿忽视,胃肠镜检查是发现早期胃肠癌的“金标准”。 2.信任专业团队:高龄手术需要外科、麻醉、重症医学、护理等多学科协作,选择经验丰富的医院至关重要。 3.不轻言放弃:年龄并非决定治疗方案的唯一因素,生命的质量与尊严同样值得争取。 医学的进步,正不断拓宽生命的边界。作为医生,我们始终坚信:在精准评估与个体化治疗的基础上,即使是超高龄患者,也能获得手术治愈的机会。但这一切的前提,是科学的态度、规范的操作,以及医患之间的充分信任。--- 注:高龄患者病情复杂,具体治疗方案需经门诊或住院系统评估,本文仅作科普参考,不作为个体诊疗依据。
黄锦宇 副主任医师 中国医大一院 胃肠肿瘤外科7人已读 - 医学科普 家族性腺瘤性息肉病(FAP)的科普
家族性腺瘤性息肉病(familialadenomatouspolyposis,FAP)是最常见的息肉病综合征,占所有肠癌患者的1%,家族性腺瘤性息肉病属常染色体显性遗传,由APC基因胚系变异导致,近1/3病例的基因变异属新发。新发基因变异个体可以将变异基因传给后代,传递概率为50%。家族性腺瘤性息肉病可分为两大类:经典型和衰减型。经典型:以遍布整个大肠、数目>100个的腺瘤性息肉和微腺瘤为临床表现;患者一般十几岁时开始出现腺瘤,如不治疗,至50岁时100%的患者会转变为结直肠癌。衰减型:具有10~99个同时性结直肠腺瘤,与经典型比较,这类患者有腺瘤数目少、发病年龄晚、更多地分布于近端结肠的特点。经典型和衰减型鉴别要点是腺瘤性息肉的数目(100个为界)。经典型家族性腺瘤性息肉病:息肉开始生长的平均年龄为15岁,在青少年期,患者整个大肠有成百上千的腺瘤性息肉,息肉恶变的平均年龄为39岁,如不预防性切除大肠,至50岁时100%都可癌变。可伴有肠外肿瘤,如十二指肠肿瘤(4%~12%)、甲状腺肿瘤(<2%)和肝母细胞瘤(1%~2%)、硬纤维瘤、先天性视网膜色素细胞肥大等。衰减型家族性腺瘤性息肉病:息肉数目较少(通常为10~100枚),且呈右半结肠分布趋势;息肉发生晚(平均34岁)、恶变晚(平均57岁)、恶变率稍低(60%),但40岁后恶变概率大幅上升,至80岁时达到70%。如不治疗,患者死于大肠癌时间较晚(平均59岁);常伴胃及十二指肠腺瘤(50%~66%),伴发硬纤维瘤较少(10%)。2003年全国遗传性大肠癌协作组推荐临床诊断FAP的标准为:大肠内弥漫腺瘤性息肉≥100个;或腺瘤性息肉<100个者,伴有家族史或先天性视网膜色素上皮肥厚。由于该病恶变率高,因此,目前临床上对于家族性腺瘤性息肉病患者一经诊断应行外科手术,避免恶变。对于发现该病时已有恶变的患者,更应尽快手术。手术术式主要可分为三种:1.全大肠切除术联合末端回肠造瘘术:切除全部结肠和直肠及肛门,小肠永久性造口,该术式为传统的经典手术。优点是治疗的彻底性最好,缺点是永久性造口影响生活质量。适用于已有直肠恶变或者直肠息肉较多的患者。2.全结肠切除联合回肠-直肠吻合术:切除全部结肠及部分直肠,保留7-10cm直肠和肛门,小肠与直肠吻合。优点是保留肛门功能,术后生活质量好,缺点是残留的直肠仍有癌变危险,须定期随诊,对发现的息肉及时进行电灼或手术切除。此术式适用于青少年患者或高龄患者、并且直肠息肉少的患者。3.全大肠切除联合回肠储袋肛管吻合术:该术式可保留肛门,肛门功能尚可,排便功能相对较好,但手术相对复杂。随着手术技术的改进,吻合器械的使用,并发症得以降低。该术式适用于直肠息肉较多,但肛门功能良好,且保留肛门意愿强烈的患者。家族性腺瘤性息肉病的患者手术时机及方式的选择,除依据结直肠腺瘤的严重程度外,还需要考虑发病年龄、纤维瘤病、直肠腺瘤数目、患者意愿和生育愿望等多种因素。目前认为,直肠息肉<20个且直肠息肉无恶变的患者可实施全结肠切除联合回肠-直肠吻合术;直肠息肉≥20个或直肠息肉有恶变的患者应实施全大肠切除术联合末端回肠造瘘术或全大肠切除联合回肠储袋肛管吻合术。家族性腺瘤性息肉病的患者的最早发病年龄为6岁,多数家族性腺瘤性息肉病家系成员有致病性突变者通常于青春期发病。对腺瘤性息肉综合征的患者或突变携带者建议从10~15岁开始每年进行1次乙状结肠镜或结肠镜筛查。
黄锦宇 副主任医师 中国医大一院 胃肠肿瘤外科858人已读 - 案例 家族性腺瘤性息肉病
治疗前 患者为四十多岁年轻男性,因排便习惯改变和排便困难来诊。行肠镜检查:乙状结肠可见一环周肿物,堵塞肠腔,内镜无法通过;直肠近肛门可见一3cm肿物;乙状结肠、直肠可见数十枚息肉。肠镜病理:乙状结肠腺癌,直肠腺癌。追问家族史:其父亲死于大肠癌、大肠多发息肉。 治疗中 入院后进行全腹增强ct检查:肝脏及腹腔未见远处转移,进展期乙状结肠癌及进展期直肠癌。肛诊:入肛1cm可触及直肠癌灶,活动性一般。血清肿瘤标志物正常。 结合患者病史、家族史、查体、辅助检查结果,诊断为家族性腺瘤性息肉病可能大,直肠癌,乙状结肠癌,肠梗阻。 患者直肠近肛门的癌灶不是早期,无法行内镜下切除(肠镜ESD术),因此本次手术无法保留肛门。 在充分术前准备后,为患者实施了腹腔镜下全大肠切除术,末端回肠永久性造口术。手术过程顺利,仅3个小时完成了手术。手术标本通过会阴切口取出,因此腹壁无切口,达到了极佳的微创手术效果。 手术后剖检标本,见乙状结肠、直肠两处癌灶,全大肠可见大小不等的息肉数百枚。 患者术后当天拔除胃管,术后第一日下地活动,术后第二日开始排气并进全流食,术后第三日进半流食,术后第5日拔除全部引流管,术后第十日会阴切口拆线出院。 患者术后病理为II期大肠癌,pMMR,伴有神经浸润,结合患者术前伴发肠梗阻,属于II期高位患者,术后一个月后开始化疗。 向患者姐姐宣教她为家族性腺瘤性息肉病及大肠癌的高危人群,应于门诊就诊行肠镜筛查。 治疗后 治疗后180天 患者术后半年来诊复查,各项指标正常,营养状态良好,术后体重增加8kg。
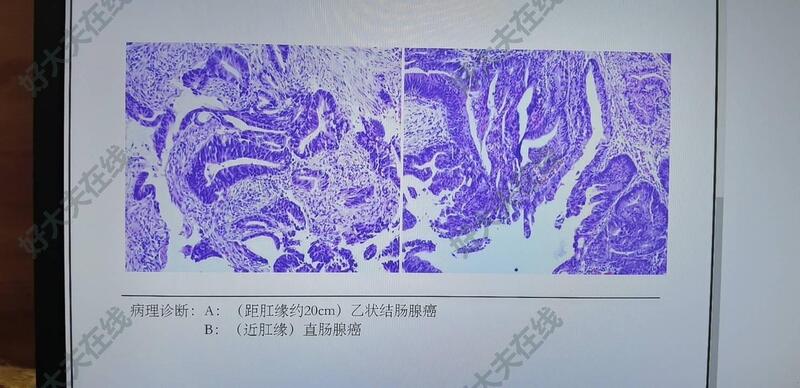 黄锦宇 副主任医师 中国医大一院 胃肠肿瘤外科409人已读
黄锦宇 副主任医师 中国医大一院 胃肠肿瘤外科409人已读 - 就诊指南 中国医大一院浑南院区门诊内镜开诊!
中国医大一院浑南院区门诊内镜已经开诊,各位患者朋友如需做胃肠镜检查可于我的门诊就诊。
 黄锦宇 副主任医师 中国医大一院 胃肠肿瘤外科313人已读
黄锦宇 副主任医师 中国医大一院 胃肠肿瘤外科313人已读 - 诊后必读 胃肠术后出院饮食指导
1.饮食过渡:全流食(如米汤,果汁、营养粉)—半流食(如稀粥,鸡蛋羹)—软食(面条、软蛋糕、炖的特别软的菜等)—普食(米饭、馒头、菜、肉等).2.手术后一个月(注意不是出院后一个月)开始吃普食(米饭、馒头、菜、肉等),循序渐进,少食多餐,每餐半成饱,由每天六七餐逐渐过渡到一日三餐。“3.谨慎饮食,举例:如想吃红烧肉,可先进食一块,感觉没有不舒服后次日可逐渐增加,依次类推。.4.带馅的食物如饺子,馄饨,包子等不要吃。粘食不要吃。酸菜尽量不吃。5.简而言之,应进食易消化食物,健康饮食,合理膳食。6.切口及引流口纱布出院2-3天换药一次,换药2-3次根据切口情况而定是否需继续换药。如果有腹带在出院一周后取下,初期忌剧烈活动。特殊情况依患者术式及术后恢复状态而定。祝您出院后身体健康,生活愉快!
黄锦宇 副主任医师 中国医大一院 胃肠肿瘤外科417人已读 - 诊后必读 好大夫评价操作步骤
您的评价和反馈是病友们求医路上的指路明灯,也是鼓励医生努力提升专业水平和服务质量的动力。 评价步骤: 1.微信搜索:“好大夫”,点击进入好大夫小程序 2.在好大夫小程序搜索“黄锦宇”, 在搜索结果内点击“黄锦宇 中国医科大学附属第一医院 肿瘤外科” 3.进入医生界面,在页面下方点击“写评价”,进行评价。
 黄锦宇 副主任医师 中国医大一院 胃肠肿瘤外科2222人已读
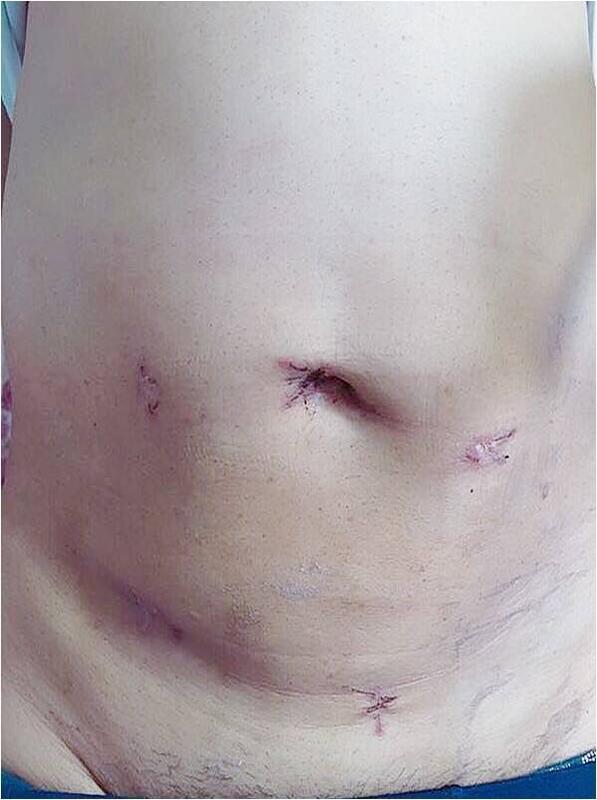
黄锦宇 副主任医师 中国医大一院 胃肠肿瘤外科2222人已读 - 手术相关 腹部无切口的结直肠癌根治手术(Noses手术)
经自然腔道取标本手术(NOSES)是使用腹腔镜器械完成腹腔内操作,经自然腔道(直肠或阴道)取出标本的腹壁无辅助切口手术,术后腹壁仅有几处0.5-1cm的疤痕,被誉为“微创中的微创”。与传统的腹腔镜手术相比,NOSES手术避免了辅助的取标本切口,最大程度的保留了腹壁的功能,术后疼痛明显减轻,显著减少镇痛药物的使用,加快了患者术后的恢复,同时更具有良好的美容效果,可以减少患者因切口带来的不良心理暗示。 中国医科大学附属第一医院胃肠肿瘤外科近年来致力于胃肠道肿瘤的微创手术,每年完成Noses手术、完全腹腔镜胃癌根治术、胸腔镜联合腹腔镜食道癌根治术、经肛门直肠癌根治术(TaTME手术)等高难度微创手术100余例;每年完成其它常规腹腔镜胃肠手术近千例。
 黄锦宇 副主任医师 中国医大一院 胃肠肿瘤外科986人已读
黄锦宇 副主任医师 中国医大一院 胃肠肿瘤外科986人已读





