刁美医生的科普号
- 精选 胆总管囊肿常见问题解答及绿色通道
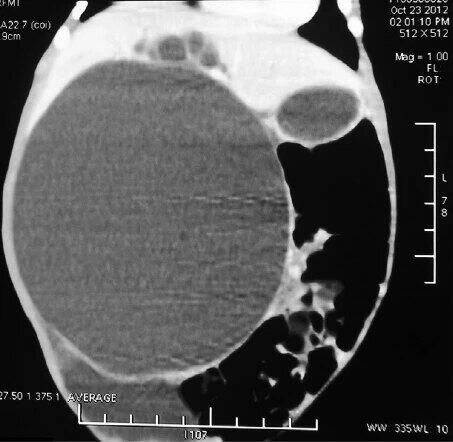
胆总管囊肿也称为先天性胆管扩张症,是小儿常见的一种先天性胆道疾病,在亚洲东方人中的发病率明显高于欧美人。其病变主要是指胆总管的一部分呈囊状或梭状扩张,有时可伴有肝内胆管的扩张。以腹痛、腹部肿块、黄疸等为主要临床表现。本病一经诊断均需及早手术,以解除症状、避免梗阻性黄疸所导致的胆汁性肝硬化、癌变、穿孔等严重并发症。1、腹痛、呕吐、发热:幼小患儿因不会诉说“腹痛”,经常被误诊;儿童的腹痛、呕吐、发热,常误诊为“胃肠炎或消化不良”;部分婴幼儿腹痛时常呈头肩向下的跪姿,有的腹痛反复发作,间歇性发作迁延数月甚至数年,疼痛发作时常伴有黄疸,可同时伴有呕心、呕吐及厌食等症状。有的腹痛突然加重并有哭闹不安、呕吐、进行性腹胀加重,提示有胆道穿孔可能。合并囊肿感染时可有发热。有上述表现的患儿应进行肝胆胰超声和全套生化检查,以免漏诊延误治疗。2、腹部肿块:多于右上腹部或腹部右侧有一囊性光滑肿块,梭型胆道扩张多不会触及腹部肿块。当囊肿较小时患儿家长很难发现,有病例提示,家长因患儿腹部膨隆就医时患儿已因胆道梗阻而发生胆汁性肝硬化。3、间歇或持续性的黄疸:患儿出现黄疸间隔时间长短不一,严重时可伴有皮肤瘙痒、全身不适、晚上啼哭等。出现和加深说明胆总管远端梗阻,合并囊内感染或胰液反流会导致加重。当炎症减轻时,黄疸可暂时缓解或消退。部分患儿黄疸加重时,粪便颜色变淡,甚至呈陶土便,同时尿色深黄,甚至出现茶色尿。4、产前诊断:产前诊断时往往因发现胎儿囊肿肝门部囊性肿物而拟诊先天性胆道扩张症(胆总管囊肿),因胎儿期多不会出现严重的损害,可待出生后再进一步治疗,选择何时进行手术是给予患儿最佳治疗的关键问题,应及时适时行肝胆胰超声和全套生化检查,一般认为如果出现囊肿较大或张力较高、明显黄疸及肝功能损害,应及时行根治手术。胆总管囊肿所导致胆道梗阻,胆汁排出不畅形成胆泥/结石堆积在胆总管内,从而进一步加重胆道梗阻,最终导致肝损伤,甚至肝硬化。肝硬化是不可逆的肝损伤。李龙-刁美团队进行大样本病例分析,首次发现小婴儿对胆道梗阻的耐受较年长儿差,肝硬化最早在生后2个月发生(肝病权威杂志收录Hepatology2020,71(2):753-6)。有胰胆管合流异常的情况下,胰液胆汁通过共同通道分别向胆管和胰管返流,溶解了胰腺分泌的消化酶,形成蛋白栓堆积在共同管,加重胆管和胰管梗阻,导致胆源性胰腺炎,加重胆管炎。管腔内压力急骤升高时,可导致长期炎症腐蚀的胆总管壁破裂穿孔。穿孔是术前最严重的并发症之一,短时间内可导致重症感染,全腹腹膜炎,甚至感染性休克(孩子表现为精神萎靡/嗜睡,或易激惹/哭闹不止),李龙-刁美团队曾在生后2天的患儿中发现胆道穿孔(肝病权威杂志收录Hepatology2020,71(2):753-6)。同时,胆管壁在胰液长期腐蚀下,可发生癌变,癌变率随年龄增长而升高,最早发生在3岁。本病一经诊断均需及早手术,以解除症状、避免梗阻性黄疸所导致的胆汁性肝硬化、癌变、穿孔等严重并发症。1、国际公认的标准术式为囊肿切除+肝管空肠Y型吻合:囊肿近端横断水平位于肝总管近端,远端横断水平位于胰胆管合流处近端。切除过多,会损伤左右肝管,胰管。残留过多,会导致胆管炎,胰腺炎,癌变。同期解决合并畸形:根治术中必须同期解决异位前置肝右动脉压迫肝总管,单一或多处肝管狭窄,异位肝管等合并畸形,避免术后胆道梗阻,胆漏,反复多次手术。2、ERCP可以替代根治手术吗?ERCP也需在手术室内全身麻醉下进行,切开十二指肠乳头,逆行清除胆总管和胰管蛋白栓/胆泥,不能根治胆总管远端狭窄,不能实现胰液胆汁分流,操作后会复发。99.8%的患儿可在根治术中使用胆道镜置入共同管,直视下冲洗清除蛋白栓,一次性解决囊肿合并共同管蛋白栓梗阻问题。仅0.16%患儿囊肿远端与共同管交界处针孔样狭窄,可插入直径细小的导管,反复冲洗,挤压十二指肠乳头排出蛋白栓。如仍不能插入,术后随诊,如发生胰腺炎,再行ERCP清除蛋白栓。3、急性发作期抗炎保守还是积极手术根治?抗炎治疗不能去除远端梗阻病因,需密切观察超声,影像学,实验室结果的变化,孩子的精神状态(萎靡或哭闹严重),触诊腹部有无腹膜刺激征的表现。如抗炎治疗3日未见明显好转,尽早到有经验的团队根治手术。4、巨大或穿孔的胆总管囊肿必须分期手术吗?是否可以1期手术?新生儿,小婴儿、巨大囊肿,壁内穿孔,封闭型穿孔,完全穿孔早期无弥漫性腹膜炎、感染性休克可尝试1期腹腔镜根治手术;胆道外引流术后常因外引流管与周围肠管和网膜粘连形成窦道,结构不清,容易导致副损伤。选择经验丰富的团队对复杂型胆总管囊肿进行1期根治手术更安全,腹腔镜成功率更高。5、经脐单切口(SILH)相较于传统3-4孔腹腔镜及机器人辅助腹腔镜的优势:SILH手术伤口隐藏在脐窝内,可达到微创外科“视觉无瘢痕”的高级目标。亲友根本不知道孩子曾做过手术,最大限度减小手术瘢痕对孩子造成的一生心理阴影和自卑;经验不多的术者常遇到腹腔镜与手术器械同向导致器械撞击的筷子效应,感觉操作难度大,但对于经验丰富的团队,传统3-4孔腹腔镜胆总管囊肿根治术均可由SILH完成。机器人辅助腹腔镜手术中,术者手指套入传感器,通过传感装置联动到手术台上的机械臂,插入机械臂的腹腔镜器械接受到信号后进行操作,需经历术者手部动作转化为信号,再转化为器械动作的过程。未来人型机器人的学习曲线也来自大量术者的手术数据。所以,机器人腹腔镜手术疗效主要取决于术者对疾病病理改变的认知和技术水平。李龙-刁美团队为生后3天直径10cm巨大胆总管囊肿患儿成功进行经脐单切口腹腔镜1期根治手术,远期疗效良好,是目前世界上最小年龄、囊肿体积最大的胆总管囊肿根治手术。6、以往行开腹手术(胆道外引流后二期根治,二次或多次手术)后是否可行腹腔镜治疗?再次手术使用初次腹部手术切口时,60%以上会发生切口下粘连肠管等器官的副损伤。经脐单切口腹腔镜技术,使用脐部切口,可有效避免经原腹部手术切口导致的副损伤。丰富经验的团队98%可完成。个别炎症粘连渗血重,或肝管狭窄延伸至肝段的患儿,需中转开腹手术。在胎儿期或新生儿期(大多在生后15天内)就可能发生穿孔,国际权威肝胆中心报道胎儿期自发性胆道穿孔75%是胆总管囊肿。生后穿孔最早发生在产后2天。小婴儿对长时间胆道梗阻的耐受较年长儿差,生后2个月就可以发生肝硬化。临床常接诊产前诊断无症状胆总管囊肿患儿,术中和病理发现肝硬化。需到胆总管囊肿诊疗经验丰富的中心,密切监测超声囊肿体积变化(如果由小变大预示胆道梗阻加重;如果产前由小变大再变小,生后进食后变大,需高度警惕产前发生穿孔,生后进食后短期内再次穿孔),生化(肝功能指标:谷草、谷丙转氨酶,胆道梗阻指标:谷氨酰转肽酶,碱性磷酸酶(较胆红素升高更早),胆红素)指标变化。1)囊肿完全切除+肝管空肠Y型吻合是根治手术,不会复发;2)日常人们说的“胆”是胆汁,胆汁是起到消化吸收作用的消化液。胆汁由肝脏产生,大部分经胆总管流入十二指肠进入小肠,和食物结合,起到消化吸收作用。胆囊不产生胆汁,仅储存小部分胆汁,进食后收缩,泵到胆总管内,增加一部分消化液,促进消化。胆总管囊肿根治术解除胆道梗阻,使得胆汁可以从肝脏畅通无阻流入小肠,和食物结合,起到消化吸收功能。通常术后进食更好,可以和正常孩子一样生活,上学,工作,体育活动,结婚生子。李龙和刁美主任领导的小儿肝胆外科,马亚主任领导的超声,孙海峰、闫育淳、仪晓立主任领导的影像科组成的MDT多学科诊疗团队是全世界胆总管囊肿治疗最顶尖的组合。在过去20年间,每年收治胆总管囊肿近300例,完成腹腔镜胆总管囊肿根治手术3000余例。2011年团队全球首创经脐单切口腹腔镜胆总管囊肿根治术,完成2500余例,占比83%。建立了世界最大的胆总管囊肿数据库,是目前全球腹腔镜胆总管囊肿治疗最多最权威的团队。多次举办及与国际小儿腹腔镜学会协办中英文年会,学习班,继教项目。在世界权威外科和肝胆杂志(AnnalsofSurgery,Hepatology)等发表论文近40篇。2019年小儿外科权威杂志评选有史以来全球胆总管畸形高影响力和引用率医生排名,李龙和刁美主任位居第3和第10,团队排名第6(PediatrSurgInt2019;35(3):273-282)。在李龙主任带领下制定了腹腔镜治疗胆总管囊肿指南(中华小儿外科杂志2017,38(7):5-11)。刁美主任主持的北京市医管中心儿科协同发展重点项目“复杂胆总管囊肿分型,早期诊断及治疗关键技术的研究”考核为100分。李龙-刁美胆总管囊肿团队两次获得儿科医学最高奖项-宋庆龄儿科医学奖,北京市科技奖,中华医学科技奖,全国妇幼健康科技奖,华夏医学科技奖,北京医学科技奖等。1)专攻复杂疑难病例:二次/二期手术,穿孔,巨大,新生儿胆总管囊肿经脐单切口腹腔镜根治手术;2)建立绿色通道:24小时住院,1-2天内完成术前检查,安排手术;3)创立完备的围手术期评估和个体化治疗体系:对接产科:团队成员中包括北京市属医院中唯一同时具有产科和儿科超声资质的医生,可对接各医院产科进行产前及生后的监测,并在第一时间对接小儿外科胆总管囊肿专病团队进行早期诊断和个体化治疗;鉴别诊断:囊肿型胆道闭锁,肝囊肿,肝管囊状扩张,胆道内、外肿物导致胆道梗阻等;合并血管/肝管畸形的术前评估:避免初次术中未解决的异位血管压迫/肝管狭窄导致术后胆道梗阻,血管损伤导致失血性休克,异位肝管损伤导致胆漏,有效降低二次手术和腹腔镜中转开腹手术发生率;合并胰管畸形的术前评估:避免术中胰管损伤导致胰漏,胰管及共同管蛋白栓未清除导致术后胰石形成,胰腺炎;穿孔风险评估:穿孔是术前最严重的并发症之一,最早可发生在生后2天,短期内导致腹膜炎,感染性休克,甚至死亡,极大增加了手术难度和副损伤的风险,术后恢复慢。团队结合超声影像及实验室检查,预估穿孔风险,提前进行手术干预,预防穿孔,降低围手术期并发症;肝损伤长期随访:肝纤维化是胆总管囊肿最严重的并发症,分为4级,第4级为肝硬化,最早发生在生后2个月。肝穿活检有创,损伤大,难以进行。团队开展术前术后超声肝弹性指标监测,无创,快捷,指导长期治疗;4)超声引导下穿刺胆道外引流:巨大胆总管囊肿合并新生儿核黄疸,严重先心病等无法进行1期根治的,可超声引导下穿刺胆道外引流,7-10天后行腹腔镜根治手术;5)为每一位患儿建立了完整的术前,术中,术后长期随访的档案,提供一生的诊疗咨询服务。
 刁美 主任医师 首都儿科研究所附属儿童医院 普通外科1892人已读
刁美 主任医师 首都儿科研究所附属儿童医院 普通外科1892人已读 - 精选 李龙-刁美主任领衔胆总管囊肿多学科精准诊疗绿色通道
李龙主任和刁美主任,以及B超和影像科室组成的MTD多学科诊疗团队是全世界胆总管囊肿治疗最顶尖的组合。在过去20年间,收治胆总管囊肿近300例/年,完成腹腔镜胆总管囊肿根治手术3000余例,其中经脐单切口腹腔镜胆总管囊肿根治术2500余例,占比83%。是目前全球腹腔镜胆总管囊肿治疗最多最权威的团队。刁美主任主持的北京市医管中心儿科协同发展重点项目“复杂胆总管囊肿分型,早期诊断及治疗关键技术的研究”,专攻胆总管囊肿中的疑难病例,包括2次/2期手术,穿孔胆总管囊肿,巨大胆总管囊肿,新生儿胆总管囊肿1期腹腔镜根治术。医管中心每年考核为100分优秀。2013年和国际小儿腹腔镜学会共同举办了年会和手术直播,是第一次也是迄今唯一在中国大陆举办的年会,李龙主任和刁美主任一起成功完成经脐单切口腹腔镜胆总管囊肿全球手术转播,反响热烈。2019年团队举办面向全球的小儿腹腔镜网上培训班(BeijingMISworkshop),刁美主任和李龙主任分别进行腹腔镜治疗胆总管囊肿和肛门闭锁英文讲座,手术直播和问答,全球网络观看近9000人次,并在英国小儿外科学会等权威小儿外科学会主页链接播放。承担国际和国内同行咨询会诊,国际小儿腹腔镜学会网络医学继教胆道疾病项目,英国小儿外科及小儿腹腔镜学会腹腔镜培训项目。本人在世界权威外科和肝胆杂志(AnnalsofSurgery,Hepatology)等发表SCI论文近40篇,总影响因子303。2019年小儿外科权威杂志评选有史以来全球胆总管畸形高影响力和引用率作者排名李龙主任和本人位居第3和第10,团队排名第6(PediatrSurgInt2019;35(3):273-282)。在李龙主任带领下制定了腹腔镜治疗胆总管囊肿和肛门闭锁的指南(中华小儿外科杂志2017,38(7):5-11)。团队经验丰富,技术过硬,创立了完备的术前术中术后评估及个体化治疗体系,术前检查绿色通道(可在1-2天内完成B超,CT等术前检查,以便尽早安排手术),特别是为每一位患儿均建立了完整的术前,术中,术后长期随访的档案,可为患儿及家长提供长期的诊疗咨询服务。李龙主任医师门诊:首都儿科研究所每周五上午8:00-11:30刁美主任医师门诊:首都儿科研究所每周四下午13:-17:00
 刁美 主任医师 首都儿科研究所附属儿童医院 普通外科1314人已读
刁美 主任医师 首都儿科研究所附属儿童医院 普通外科1314人已读 - 学术前沿 【医学前沿】胆总管囊肿根治术后胆道梗阻的诊治
1.什么是术后胆道梗阻?胆道梗阻是胆总管囊肿根治术后主要并发症之一:1)临床表现为发热,腹痛,呕吐,黄疸,陶土便,茶色尿等胆管炎征象;2)实验室检查:早期谷氨酰转肽酶(GGT),碱性磷酸酶(ALP)升高,之后谷草和谷丙转氨酶升高,最后总胆红素和直接胆红素升高;3)影像学检查显示吻合口近端肝管和肝内胆管扩张,可伴有结石形成。术后胆道梗阻与胆道闭锁相似,一旦确诊,应尽快手术彻底解除梗阻。胆道梗阻未解决前,利胆药物促进胆汁排泌,反而会加重梗阻和胆汁淤积性肝损伤,进而导致肝纤维化,肝硬化。病理结果显示近60%术后胆道梗阻患儿出现不同程度肝纤维化,最早可在使用利胆药1年后发生不可逆的肝硬化,影响孩子一生。2.术后胆道梗阻的常见原因是什么?以往认为胆道梗阻源于吻合技术导致吻合口狭窄,实际上近60%病例是因为对胆总管囊肿合并血管和肝管病理改变认知不足,初次术中未治疗导致:1)异位肝右动脉横跨压迫肝总管(27%):对胆总管囊肿伴发血管变异认知不足,初次手术未将异位肝右动脉游离放置于肝总管后方,术后出现胆道梗阻;2)初次术中没有认识解决的单一或多处肝管狭窄(30%):肝总管和左右肝管存在多处狭窄。由于认知和阅片经验不足,没有将全部肝管狭窄段劈开到近端扩张部分,导致胆道梗阻;3)肝管空肠吻合口狭窄(43%):吻合技术,吻合口血运不良导致。3.如何解除胆道梗阻,二次手术能够使用腹腔镜进行吗?1)将异位肝右动脉游离下来重置于肝总管后方;2)将全部肝管狭窄段劈开到近端扩张部分,在此水平进行肝管空肠盆式吻合;3)切除狭窄段,行肝管扩大成型,肝管空肠再吻合术。肝右动脉和肝管狭窄处理的技术难度大,二次手术因粘连重,解剖结构不清,为避免孩子承受多次手术的损伤,无论初次还是二次手术,一定要找到专业治疗胆总管囊肿的大中心,病例累积量足够多的专家进行治疗。无论初次手术是通过开腹还是腹腔镜途径进行的,二次手术均可尝试使用经脐单切口腹腔镜微创治疗,成功率95%以上。腹腔镜镜头可深入到肝门部,放大的视野使得游离和吻合更精准,同时避免开放术中因肝纤维化肝叶增大遮挡住肝门部视野增加副损伤的风险。伤口外观美观,可达到视觉无瘢痕的微创高级目标。
刁美 主任医师 首都儿科研究所附属儿童医院 普通外科1019人已读 - 典型病例 新生儿胆总管囊肿穿孔一期根治术的病例报道
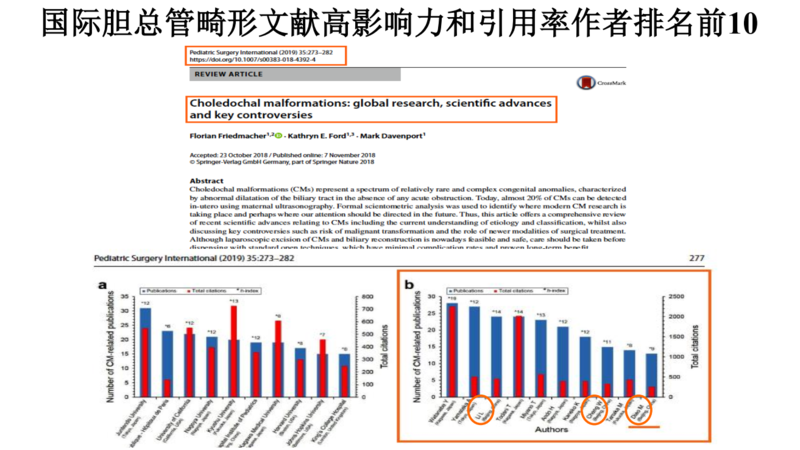
李龙-刁美团队在过去二十年间,在胆道畸形诊治方面开展了一系列临床及科研工作,行腹腔镜下胆总管囊肿根治术3000余例,其中经脐单切口腹腔镜下胆总管囊肿根治术2600余例。成功将经脐单切口腹腔镜技术应用于新生儿胆总管囊肿、巨大胆总管囊肿、穿孔胆总管囊肿的一期根治术、外引流术后二期手术、胆总管囊肿术后并发症的二次手术等。无论一次手术为开放手术、传统三孔腹腔镜、机器人手术,均可经单切口行二次或二期手术,使得患儿在二次手术中仍有微创治疗的机会。目前本团队是全球开展腹腔镜微创治疗胆总管囊肿最多和最大的中心,基于全球最大的临床数据库,我们团队对胆总管囊肿早期诊断、手术时机把握极为精准,对合并胆管、血管畸形的胆总管囊肿的手术操作极为精细。基于对胆总管囊肿的病理生理特点的了解,能够最大程度的避免术中及术后并发症的发生。2019年全球最权威的小儿外科杂志PediatricSurgeryInternational曾评选“有史以来在胆总管畸形方面最有影响力的学者”,李龙教授和刁美教授均位列全球前十。本团队开展的胆道畸形诊治相关的项目两次获得儿科最高奖项——宋庆龄医学奖,并多次获得北京市科技奖、中华医学科技奖等。在以往的观念中,胆总管囊肿是在生后才发生发展的,实际上在胎儿时期就已经出现了肝脏损伤和囊肿的炎性改变。出生后进食使胆汁和胰液分泌,促进了胆汁淤积、胆泥和蛋白栓的形成,进一步加重胆总管远端梗阻。当囊肿内压力增大达一定高度时,可在瞬间发生胆总管囊肿穿孔。大部分穿孔后与周围组织发生黏连,形成封闭性穿孔,无胆汁进入腹腔,因此症状隐蔽,未能引起家长及医生的注意,延误手术时机。部分患儿生后即存在临床症状,但新生儿的临床症状多不明显,很多儿科医生由于缺乏经验可能将胆总管囊肿引起的病理性黄疸与生理性黄疸相混淆,错过最佳的手术时间,导致胆管炎、穿孔、肝脏损伤等严重并发症。部分传统观念认为最好等孩子年龄较大时再行手术,实际上这种等待最终可能导致更多的严重并发症,甚至出现不可逆的肝损伤,肝脏硬化。出生后尽早手术可避免发生这种不可逆的肝脏损害、有利于肝功能恢复,且手术出血少,风险小,术后并发症少。近期手术的患儿中,有一名产前诊断的胆总管囊肿患儿,此患儿生后超声提示囊肿大小约为3x2cm,黄疸为间接胆红素升高为主的生理性黄疸,因此患儿家长并未引起重视。但随着哺乳,患儿很快在生后8天出现了呕吐症状,随后出现发热、新生儿败血症,超声提示囊肿大小已接近6x4cm。结合患儿的病史、临床症状、影像学表现刁美主任判断患儿可能已经发生穿孔,要尽快入院尽早手术。尽管新冠疫情造成了种种困难,我们仍旧在患儿抵京的8小时内收入院,在36小时内行经脐单切口腹腔镜一期根治手术治疗。术中见患儿胆总管囊肿中存在多发穿孔(如图所示)。此次手术成功根治了新生儿穿孔的胆总管囊肿。避免了胆总管囊肿穿孔后行引流术导致的创伤;避免了外引流并发症,尤其是新生儿常见的脱水、电解质紊乱、双向感染,以及并发症导致的患儿对后续根治手术耐受力严重降低的可能;避免了引流术后反复住院、二次手术引起的风险和家庭经济负担。经脐单切口腹腔镜下胆总管囊肿根治术术后仅存在脐部一创口,术后视觉无疤痕,可达到微创手术的最高目标。更重要的是,较传统腹腔镜手术,单切口腹腔镜手术时器械同向进入腹腔,可避开肝叶遮挡,更好的观察肝门结构,有利于肝门深部术野的暴露,从而进行更精准的游离及吻合。李龙-刁美主任团队在胆总管囊肿的诊断及手术治疗方面有丰富的经验。患儿家长如有胆总管囊肿相关问题,如围产期咨询、胆总管囊肿诊治等均可于每周五下午通过京医通互联网门诊咨询刁美主任。或扫描二维码通过好大夫在线咨询。相关文献资料:1.Choledochalmalformations:globalresearch,scientificadvancesandkeycontroversies.PediatrSurgInt.2019Mar;35(3):273-282.doi:10.1007/s00383-018-4392-4.2.DiaoM,LiL,ChengW.Timingofsurgeryforprenatallydiagnosedasymptomaticcholedochalcysts:aprospectiverandomizedstudy.JPediatrSurg.2012Mar;47(3):506-12.doi:10.1016/j.jpedsurg.2011.09.056.PMID:22424346.3.DiaoM,LiL,ChengW.TimingofCholedochalCystPerforation.Hepatology.2020Feb;71(2):753-756.doi:10.1002/hep.30902.
 刁美 主任医师 首都儿科研究所附属儿童医院 普通外科1318人已读
刁美 主任医师 首都儿科研究所附属儿童医院 普通外科1318人已读 - 典型病例 生死时速:抢救胆总管囊肿根治术后胆支坏死
2025年2月10日中午,首都儿科研究所附属儿童医院普外科接到外院请求救援电话。患儿1个多月前在当地知名医院接受腹腔镜胆总管囊肿根治手术。术后一直腹痛。2天前腹痛加重伴呕吐。超声显示右上腹空肠胆支扩张明显。肝功能谷丙转氨酶飙升至411U/L,胆道梗阻指标谷氨酰转肽酶升至239U/L,并出现黄疸,总胆红素升至51umol/L。普外科住院总医师陈震医生迅速到手术室向正在手术的胆道组刁美主任汇报患儿病情。刁美主任认真分析了病情,考虑空肠代胆道梗阻,可能发生坏死,重症感染可以导致感染性休克,情况十分危重,需立即手术。首都儿科研究所附属儿童医院普外科承接着全国危重症及疑难杂症诊治,同时承担急诊手术工作,床位超负荷运转,非常紧张。陈震医生克服困难,紧急调排床位,患儿17点自外省抵京,立即入住普外病房。此时,难忍的腹痛引发这名14岁患儿持续的尖叫声划破整个病房。胆道组刁美主任,明安晓、张一帆、丁柏云医生和普外科护士们紧急安排患儿进行取血检验,亲自带患儿到超声科检查。在超声科马亚主任带领下评估患儿空肠胆支扩张直径6cm,长15cm,张力极高。急诊生化回报:谷丙和谷草转氨酶已升至595U/L和405U/L,总胆红素升至60umol/L。急诊手术刻不容缓。尽管春节后血源十分紧张,输血科耿凌云主任带领下克服万难,紧急备血。此刻,手术室夜班值班医生正在进行一台急诊嵌顿疝手术,另有5台急诊阑尾炎等待手术。手术室麻醉科潘守东主任,值班张弦和陈莹医生,吴新雁护士长带领护理团队许可心,吴凤祺评估患儿为红色急诊,迅速调整手术顺序,做好其他急诊家长安抚工作,完成嵌顿疝手术后,直接接入胆支坏死患儿。刁美主任带领团队明安晓和张一帆医生在完成白天2台经脐单切口腹腔镜胆总管囊肿根治手术后,火速进入急诊手术室投入这场更为艰难的战斗中,和时间赛跑,从死神手中抢救生命。术中腹腔粘连十分严重,空肠代胆道近端血运不佳坏死,导致胆汁淤积在近端胆支内,形成直径6cm,长15cm巨大囊肿。肠壁与周围粘连严重,浆膜层完全剥脱。游离十分困难。切开扩张胆支,积存墨绿色胆汁喷涌而出。左右肝管管壁炎症水肿极重,肝管内持续流出大量白色脓液。尽管2次手术难度极大,刁美主任带领明安晓和张一帆医生以高超的技术,克服坏死胆支炎症渗血粘连严重导致的操作困难,于2月11日凌晨2点将病灶完全清除,重新建立空肠胆支,进行肝管空肠再吻合。 此时团队已在手术室连续奋战了17个小时。特别是张一帆医生自2月9日值24小时周末班,已连续战斗了41个小时。当看到患儿转危为安,家长们展露出舒心的笑容,团队成员由衷欣慰。因为拯救生命正是希波克拉底誓言的精神,是白衣天使的初心和使命。 胆总管囊肿是中国高发的先天重大胆道畸形,不及时根治可导致肝硬化,穿孔,重症感染,休克,癌变。虽然各地蓬勃开展腹腔镜治疗,但本病专业性极强,需到对本病病因及合并畸形治疗具有长期深入临床研究的专业团队进行诊治,否则容易导致术后胆道梗阻,残余囊肿所致胆管炎,胰腺炎,癌变,胆支坏死等严重并发症,需二次甚至多次手术治疗。本团队2024年以来接受外院转来进行再次手术的患儿较之前升高1倍。虽然本病为良性病变,但延迟初次和再次手术可导致不可逆转的恶性结局。 首都儿科研究所附属儿童医院普外科刁美教授,中华医学会小儿外科腔镜学组副组长,师从国际小儿腹腔镜学会主席香港中文大学外科学系CKYeung教授,在过去15年间在大陆小儿微创外科先驱李龙教授亲自指导下,在胆总管囊肿,囊肿型胆道闭锁,家族性肝内胆汁淤积综合征,肝管主干囊状扩张,肝囊肿等中国高发小儿胆道疾病,中高位肛门直肠畸形的诊断,微创手术,及术前术后综合治疗方面积累了近4000例经验。本团队和超声科,放射科,病理科建立胆总管囊肿多学科诊治绿色通道,建立产前至生后,术前至术后序贯评估、治疗和随访体系,为每位患儿建立全生命周期个体化治疗档案,是目前世界开展腹腔镜治疗胆总管囊肿最大最权威的中心。 刁美主任医师门诊:每周四下午13:00-17:00。普外科刁美撰写2025.2.15
 刁美 主任医师 首都儿科研究所附属儿童医院 普通外科790人已读
刁美 主任医师 首都儿科研究所附属儿童医院 普通外科790人已读 - 媒体报道 李龙和刁美教授当选亚洲小儿外科学会主席和理事会成员
2024年4月27日至5月2日,第57届太平洋小儿外科医师协会(PacificAssociationofPediatricSurgeons,PAPS)年会暨第27届亚洲小儿外科医师协会(AsianAssociationofPediatricSurgeons,AAPS)年会在中国香港举行,这是全世界最具影响力的小儿外科学术盛宴之一。我院普外科李龙、刁美主任医师,周瑞洁、张一帆住院医师等参会,完成理事会、编委会、主持及大会发言任务。PAPS协会成立于1967年,AAPS协会成立于1972年,是世界上权威小儿外科学协会。现拥有730余名来自世界各地的小儿外科医生成员。为全世界的小儿外科医生提供学习交流平台,了解小儿外科疾病的最新理念和技术,促进小儿外科发展。本次大会共有来自27个国家和地区的463位小儿外科专家学者参会,其中专题报告共23余场,口头报告共249篇,壁报展示136篇。李龙和刁美主任参加理事会,李龙教授当选AAPS主席,刁美教授当选AAPS理事会成员,成功完成竞标答辩,最终从10余个竞选国中取得2028年AAPS年会北京主办权,受到倪鑫主委领导的中华医学会小儿外科分会大力支持和高度赞誉。李龙和刁美主任参加编委会,完成国际小儿外科权威杂志(JournalofPediatricSurgery)审稿及会议专刊工作。李龙和刁美教授应邀主持会议学术部分。李龙和刁美教授和团队成员一道进行《Redo-KasaiportoenterostomyresolvesbilelakesfollowingKasaioperationinbiliaryatresiapatients》,《Single-incisionLapraoscopicRedoSurgeryforPosteriorUrethralDiverticulumExcisioninAnorectalMalformations》,《Combineduseofultrasoundimagingandbiochemicalmarkersfortheearlydifferentialdiagnosisbetweencholedochalcystandcysticbiliaryatresia》等5篇大会发言,同来自全世界各地的同道进行了深入交流,得到了国内外同道的高度评价。在本次会议中,团队向世界展现了我院普外科发展水平,提高了北京在本领域国际影响力,推动了小儿外科国际化进程。
刁美 主任医师 首都儿科研究所附属儿童医院 普通外科180人已读 - 就诊指南 挂号流程(李龙-刁美胆总管囊肿多学科精准诊疗绿色通道)
门诊流程:李龙主任:周五8-12:00特需门诊(橙色)刁美主任:周四13-17:00主任医师门诊(蓝色)选择“挂号”→“搜索医院”中输入“首都儿科研究所附属儿童医院”→选择“普通(新生儿)外科门诊”→预约挂号选择周四下午号源→选择主任医师。如赶不及周四/五就诊,可到北京市朝阳区雅宝路2号首都儿科研究所门诊楼→挂普外科急诊号(7天24小时服务,无需预约)→住院证上标注李龙和刁美主任→地下1层住院处办理住院手续→住院楼6层外6病区护士站住院。超声科(同时拥有产科和儿科资质的超声专家可提供孕期发现胆总管囊肿产前及生后咨询)热线电话:
 刁美 主任医师 首都儿科研究所附属儿童医院 普通外科244人已读
刁美 主任医师 首都儿科研究所附属儿童医院 普通外科244人已读 - 典型病例 警惕产前诊断生后无症状的胆总管囊肿发生隐性穿孔及肝硬化-病例分享
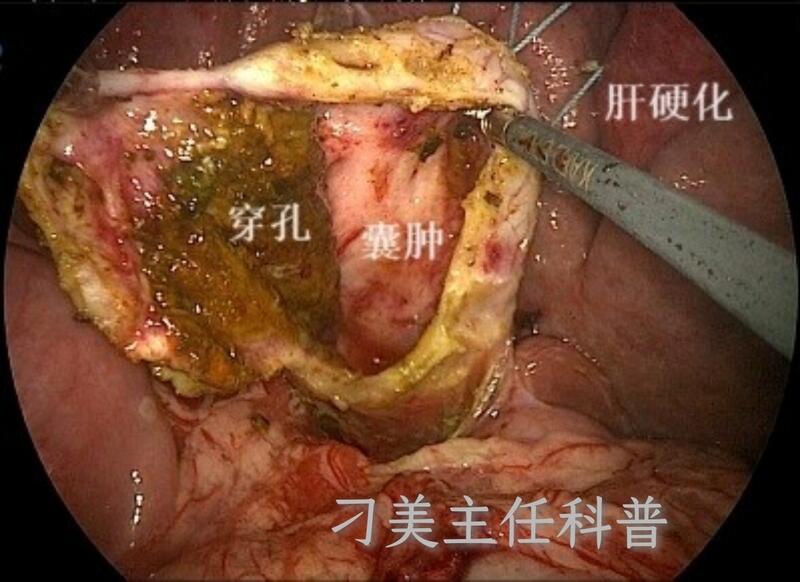
产前诊断,生后没有黄疸腹痛等临床症状的胆总管囊肿患儿是不是对肝脏和胆道没有损伤,可以不治疗?事实并非如此!我团队最近连续发现上述患儿已经发生隐性穿孔及肝硬化,必须引起家长及临床医生高度重视。生后送至胆总管囊肿临床和研究经验丰富的团队进行密切随访,尽早根治,真正发挥产前诊断的作用,避免不可逆的损伤和终身遗憾。病例分享:孕25周B超发现肝门部囊肿0.9x1cm。生后7个月发现腹围持续增大,无腹痛、呕吐、发热、黄疸、陶土便、茶色尿等临床症状。送到全国知名三甲妇儿中心,查体发现腹壁静脉曲张。B超发现肝大,肋下3cm。门静脉和脐静脉扩张,脐静脉迂曲成团。胆总管囊肿5x7cm,大量胆泥。肝内胆管和胆囊壁炎性增厚、僵直。考虑胆总管囊肿或囊肿型胆道闭锁,重度肝硬化,已经出现门静脉高压,表现为脐静脉重新开放,腹壁静脉扩张。因当地医院不能确诊是胆总管囊肿或囊肿型胆道闭锁,且合并门脉高压后病情复杂严重,手术风险极大,转介至首都儿科研究所普通(新生儿)外科。胆总管囊肿组组长刁美主任医师发现血生化:肝功能指标(谷丙/谷草转氨酶)超过正常上限5.5倍,胆道梗阻指标(谷氨酰转肽酶)超过正常上限100倍。但黄疸指标(总胆红素和直接胆红素)正常。血常规:白细胞明显升高:1.6万。急诊行经脐单切口腹腔镜1期胆总管囊肿根治术。术中发现胆总管囊肿外侧壁大面积穿孔,被覆墨绿色脓苔,与胰腺组织粘连封闭。肝脏质硬,表面布满砂砾状结节(图1)。病理结果证实肝硬化。病例2:孕24周B超发现肝门部囊肿,当地医院怀疑为肝囊肿,建议定期观察。生后42天复查B超囊肿5x6cm,内有细密光点(胆泥)。因患儿无症状,继续观察。1岁时到首都儿科研究所介入科治疗肝囊肿。超声发现胆总管囊肿8x9cm,肝内胆管扩张。转入首都儿科研究所普通(新生儿)外科。胆总管囊肿组组长刁美主任医师发现血生化:肝功能指标(谷丙/谷草转氨酶)超过正常上限近3倍,胆道梗阻指标(谷氨酰转肽酶)超过正常上限20倍。黄疸指标(总胆红素和直接胆红素)正常。血常规:白细胞正常。急诊行经脐单切口腹腔镜1期胆总管囊肿根治术。术中发现胆总管囊肿后壁壁内大面积穿孔,墨绿色脓苔附着。肝脏质硬,表面布满砂砾状结节。病理结果证实肝硬化。相关临床研究:产前诊断的胆总管囊肿是一种特殊类型的胆总管囊肿。李龙-刁美团队通过前瞻性研究证实产前诊断无症状的胆总管囊肿,在生后1个月内接受根治手术的患儿中62.5%已经有1-3度肝纤维化,其中重度(3度)肝纤维化占比37.5%。而延期至1个月后接受根治手术的患儿中全部有不同程度的肝纤维化,其中重度(3度和4度)肝纤维化占比50%,4度肝纤维化(即肝硬化)占比25%,明显高于生后1个月内接受根治手术的患儿(表1)。此项重要发现2012年收录于国际小儿外科权威杂志(DiaoM,LiL,ChengW.Timingofsurgeryforprenatallydiagnosedasymptomaticcholedochalcysts:aprospectiverandomizedstudy.JPediatrSurg2012,47(3):506-12),及国家卫健委及中华医学会小儿外科分会腹腔镜学组制定的腹腔镜胆总管囊肿手术操作指南中(中华小儿外科杂志2017)。关键点:1.家长对产前B超发现肝门部囊肿要高度重视,生后定期复查超声和血生化,及时咨询在胆总管囊肿诊疗方面经验丰富的团队,不要因为没有黄疸腹痛呕吐发热等临床症状忽视病情发展。2.胆道梗阻是从胎儿时期发生的,对肝脏和胆道的损伤是日复一日持续发展的。孩子小,反应弱,表现隐匿。胆汁和胰液通过胰胆管共同通道双向返流导致的是化学性炎症,即使感染重,不一定发热。而病理性黄疸是晚期胆道梗阻的临床表现。封闭型穿孔和壁内穿孔没有大量腹腔积液,表现隐匿,常被忽视。3.监测全套血生化,包括胆道梗阻指标(谷氨酰转肽酶,碱性磷酸酶),肝功能指标(谷丙/谷草转氨酶),黄疸指标(总胆红素,直接胆红素),B超囊肿大小变化,腔内是否有胆泥/蛋白栓/结石。尽早手术根治是预防肝硬化和穿孔这2种不可逆损伤的关键。首都儿科研究所附属儿童医院普通(新生儿)外科刁美教授师从国际小儿腹腔镜学会主席香港中文大学外科学系CKYeung教授,在过去15年间在大陆小儿微创外科先驱李龙教授亲自指导下,在胆总管囊肿,囊肿型胆道闭锁,家族性肝内胆汁淤积综合征,肝管主干囊状扩张,肝囊肿等中国高发小儿胆道疾病,中高位肛门直肠畸形的诊断,微创手术,及术前术后综合治疗方面积累了3000余例经验。本中心是目前世界开展腹腔镜治疗胆总管囊肿最大最权威的中心。刁美主任医师门诊:每周四下午13:00-17:00。
 刁美 主任医师 首都儿科研究所附属儿童医院 普通外科483人已读
刁美 主任医师 首都儿科研究所附属儿童医院 普通外科483人已读 - 医学科普 胆总管囊肿直径多大需要手术治疗
2017年发布国际胆总管扩张症临床指南中诊断标准(JHepatobiliaryPancreatSci2017,24:1-16):胆总管直径>=5mm+胰胆管合流异常。梭形胆总管扩张,是胆总管囊肿依据形态的一种分型,不是扩张不严重。是临床常见的延误治疗的类型。胆总管远端胆泥或蛋白栓部分排出时,胆总管直径可缩小,甚至<5mm。但因远端狭窄及胰胆管合流异常病因未解除,会再次发作。远端胆泥或蛋白栓累积到胆道完全梗阻时,胆总管直径可在几小时内迅速增大,变为囊柱状。因其可扩张性较囊肿型小,腔内压力骤然升高,导致穿孔,腹膜炎,感染性休克。病例1:男,2岁9月,因长段型巨结肠生后3个月手术根治。术后使用静脉营养。胆总管扩张,直径5mm。观察。因腹痛1天就诊。超声:胆总管直径9mm,生化:谷草转氨酶:10.2,谷丙转氨酶:37.3,总胆红素:10,淀粉酶:140。门诊医生考虑胆总管扩张不重,诊断为术后粘连性肠梗阻,观察。第5天腹痛加重,超声:胆总管囊柱状扩张:直径1.5cm,长3.6cm,腹水。CT(图1):胆总管囊肿囊柱状扩张,直径1.9cm,腹水。生化:谷草转氨酶:12.1,谷丙转氨酶:31.3,总胆红素:17.8,淀粉酶:1013。诊断:胆总管囊肿穿孔,胰腺炎。行胆总管外引流术。外引流后7天在我团队接受经脐单切口胆总管囊肿根治术。术中造影(图2):共同管蛋白栓,远端完全梗阻,造影剂未进入12指肠(即胆汁无法流入12指肠)。肝内胆管扩张,直径2cm。病例2男,3岁1月,因腹泻6天,黄疸3天,腹痛、陶土便2天就诊。超声:胆总管直径7mm,未查生化。门诊医生考虑胆总管扩张,转诊上级医院。第6天腹痛加重,超声:胆总管囊柱状扩张:直径3.7cm,长6.4cm。第7天CT(图3):胆总管囊肿囊柱状扩张,直径2.5cm,腹水。生化:谷草转氨酶:62.6U/L,谷丙转氨酶:31.3U/L,总胆红素:17.8umol/L,淀粉酶:62U/L。诊断:胆总管囊肿穿孔。行胆总管外引流术。外引流后7天在我团队接受经脐单切口胆总管囊肿根治术。术中造影(图4):胆总管直径2.5cm,共同管狭窄,远端梗阻重,少量造影剂未进入12指肠(即胆汁少量流入12指肠)。肝内胆管扩张,直径2cm。治疗原则:一旦确诊,应尽早行根治手术。技术要求:梭形扩张胆总管和紧邻的门静脉直径相似,需经验丰富的胆总管囊肿治疗团队仔细辨别,避免跳跃式游离导致门静脉损伤。
 刁美 主任医师 首都儿科研究所附属儿童医院 普通外科483人已读
刁美 主任医师 首都儿科研究所附属儿童医院 普通外科483人已读 - 视频 医者讲述:勇闯手术禁区给孩子第二次生命(李龙-刁美胆总管囊肿团队)
 刁美 主任医师 首都儿科研究所附属儿童医院 普通外科471人已观看
刁美 主任医师 首都儿科研究所附属儿童医院 普通外科471人已观看





