扶风县中医院急诊科科普号
- 精选 《2010心肺复苏及心血管急救指南》新旧对照及解读
《2010心肺复苏及心血管急救指南》新旧对照及解读 《目录》 1.针对所有施救者的主要问题 2.非专业施救者成人心肺复苏 3.医务人员基础生命支持 4.电击治疗 5.心肺复苏技术和装置 6.心血管病高级生命支持 7.急性冠状动脉综合症 第一部分:主要问题一、针对所有施救者的主要问题这部分总结《2010美国心脏协会心肺复苏及心血管急救指南》中的主要问题,主要是针对所有施救者,即医务人员或非专业施救者的基础生命支持 (BLS) 方面的问题。《2005 美国心脏协会心肺复苏及心血管急救指南》中强调了高质量胸外按压(以足够的速率和幅度进行按压,保证每次按压后胸廓回弹,并尽可能减少胸外按压的中断)的重要性。2005 年前后发表的研究表明:(1) 尽管在实施《2005 美国心脏协会心肺复苏及心血管急救指南》后心肺复苏质量已提高且存活率已上升,但胸外按压的质量仍然需要提高;(2) 各个急救系统 (EMS) 中的院外心脏骤停存活率相差较大;(3) 对于大多数院外心脏骤停患者,均未由任何旁观者对其进行心肺复苏。《2010 美国心脏协会心肺复苏及心血管急救指南》中作出了一些更改建议,以尝试解决这些问题,同时提出有关重视心脏骤停后治疗的新建议,以提高心脏骤停的存活率。(一)继续强调实施高质量心肺复苏 《2010 美国心脏协会心肺复苏及心血管急救指南》仍然强调实施高质量心肺复苏的需要,包括:按压速率至少为每分钟 100 次(而不再是每分钟“大约” 100 次)成人按压幅度至少为 5 厘米;婴儿和儿童的按压幅度至少为胸部前后径的三分之一(婴儿大约为 4 厘米,儿童大约为 5 厘米)。请注意,不再使用 5 厘米的成人范围,而且为儿童和婴儿指定的绝对深度较《美国心脏协会心肺复苏及心血管急救指南》早期版本中指定的深度更深。保证每次按压后胸部回弹尽可能减少胸外按压的中断避免过度通气。对于成人、儿童和婴儿(不包括新生儿),单人施救者的按压-通气比率建议值 (30:2) 并未更改。在《2010 美国心脏协会心肺复苏及心血管急救指南》中,仍然建议以大约每秒钟 1 次的速率进行人工呼吸。实施高级气道管理后,可继续进行胸外按压 (速率为每分钟至少 100 次)且不必与呼吸同步。之后,可按照大约每 6 至 8 秒钟 1 次呼吸的速率进行人工呼吸(每分钟大约 8 至 10 次呼吸)。应避免过度通气。(二)从 A-B-C 更改为 C-A-B《2010 美国心脏协会心肺复苏及心血管急救指南》中,建议将成人、儿童和婴儿(不包括新生儿,请参见“新生儿复苏”部分)的基础生命支持程序从 A-B-C(开放气道、人工呼吸、胸外按压)更改为 C-A-B(胸外按压、开放气道、人工呼吸)。心肺复苏程序的这一根本性更改将需要对所有曾学习过心肺复苏的人员重新进行培训,但参与制定《2010美国心脏协会心肺复苏及心血管急救指南》的人员及相关专家一致认为付出努力是值得的。 理由:绝大多数心脏骤停发生在成人身上,而在各年龄段的患者中,发现心脏骤停最高存活率均为有目击者的心脏骤停,而且初始心律是心室颤动 (VF) 或无脉性室性心动过速 (VT)。在这些患者中,基础生命支持的关键操作是胸外按压和早期除颤。在 A-B-C 程序中,当施救者开放气道以进行口对口人工呼吸、寻找防护装置或者收集并装配通气设备的过程中,胸外按压往往会被延误。更改为 C-A-B 程序可以尽快开始胸外按压,同时能尽量缩短通气延误时间(也就是说,只需进行第一轮 30 次胸外按压的时间,大约为 18 秒钟;如果有 2 名施救者为婴儿或儿童进行复苏,延误时间会更短)。大多数院外心脏骤停患者没有由任何旁观者进行心肺复苏。这可能是多种原因造成的,但其中一个障碍可能是 A-B-C 程序,该程序的第一步是施救者认为最困难的步骤,即开放气道并进行人工呼吸。如果先进行胸外按压,可能会鼓励更多施救者立即开始实施心肺复苏。 基础生命支持通常被描述为一系列操作,对于单人施救者,情况仍然如此。不过,医务人员都以团体形式工作,且团队成员通常同时执行各个基础生命支持操作。例如,一名施救者立即开始胸外按压,另一名施救者拿到自动体外除颤器 (AED) 并求援,而第三名施救者开放气道并进行通气。同样,鼓励医务人员根据最有可能的骤停病因展开施救行动。例如,如果医务人员在独自一人时看到一位患者突然倒下,该人员可以认定该患者已发生原发性心脏骤停且出现需电击处理的节律,应立即启动急救系统、找到 AED 并回到患者身边并开始心肺复苏和使用 AED。但是,对于推测因溺水等原因导致窒息性骤停的患者,应首先进行胸外按压并进行人工呼吸,在大约 5 个周期(大约两分钟)后再启动急救系统。《2010美国心脏协会心肺复苏及心血管急救指南》中新增了两个部分,即“心脏骤停后治疗”及“培训、实施和团队”。通过在美国心脏协会心血管急救成人生存链中添加第 5 个新环节,来强调心脏骤停后治疗的重要性(图 1)。有关这些新增部分包含的主要建议的总结,请查阅“心脏骤停后治疗”及“培训、实施和团队”(此内容在本资料里略去)。(三)生存链 由2005年的四早生存链改为五个链环: (1)尽早识别与激活EMSS; (2)尽早实施CPR:强调胸外心脏按压,对未经培训的普通目击者,鼓励急救人员电话指导下仅做胸外按压的CPR; (3)快速除颤:如有指征应快速除颤; (4)有效的高级生命支持(ALS); (5)综合的心脏骤停后处理。二、 非专业施救者成人心肺复苏(一)主要问题及更改的总结 在《2010 美国心脏协会心肺复苏及心血管急救指南》中,有关非专业施救者成人心肺复苏的主要问题及更改如下:建立了简化的通用成人基础生命支持流程(图略)。 对根据无反应的症状立即识别并启动急救系统,以及在患者无反应且没有呼吸或不能正常呼吸(即仅仅是喘息)的情况下开始进行心肺复苏的建议作出了改进。从流程中去除了“看、听和感觉呼吸”。继续强调高质量的心肺复苏(以足够的速率和幅度进行按压,保证每次按压后胸廓回弹,尽可能减少按压中断并避免过度通气)。 更改了单人施救者的建议程序,即先开始胸外按压,然后进行人工呼吸(C-A-B 而不是 A-B-C)。单人施救者应首先从进行 30 次按压开始心肺复苏,而不是进行 2 次通气,这是为了避免延误首次按压。按压速率应为每分钟至少 100 次(而不是每分钟“大约” 100 次)。成人按压幅度已从 4 至 5 厘米的范围更改为至少 5 厘米。这些更改旨在简化非专业施救者的培训,仍然强调需要为心脏骤停患者尽快进行胸外按压。下文给出有关这些更改的详细信息。注意:在以下主题中,使用星号 (*) 表示针对非专业施救者但与医务人员相似的更改或强调要点。(二)强调胸外按压2010(新增):如果旁观者未经过心肺复苏培训,则应进行 Hands-Only(单纯胸外按压)的心肺复苏,即仅为突然倒下的成人患者进行胸外按压并强调在胸部中央“用力快速按压,或者按照急救调度的指示操作。施救者应继续实施单纯胸外按压心肺复苏,直至 AED 到达且可供使用,或者急救人员或其他相关施救者已接管患者。 所有经过培训的非专业施救者应至少为心脏骤停患者进行胸外按压。另外,如果经过培训的非专业施救者有能力进行人工呼吸,应按照 30 次按压对应 2 次呼吸的比率进行按压和人工呼吸。施救者应继续实施心肺复苏,直至 AED 到达且可供使用,或者急救人员已接管患者。2005(旧):在《2005 美国心脏协会心肺复苏及心血管急救指南》中,未给出面向未经培训或经过培训的施救者的不同建议,但已建议调度员向未经过培训的旁观者进行单纯胸外按压的心肺复苏指示。在《2005 美国心脏协会心肺复苏及心血管急救指南》中已注明,如果施救者不愿或无法提供通气,则施救者应进行单纯胸外按压。 理由:单纯胸外按压(仅按压)心肺复苏对于未经培训的施救者更容易实施,而且更便于调度员通过电话进行指导。另外,对于心脏病因导致的心脏骤停,单纯胸外按压心肺复苏或同时进行按压和人工呼吸的心肺复苏的存活率相近。不过,对于经过培训的非专业施救者,仍然建议施救者同时实施按压和通气。(三)心肺复苏程序变化: C-A-B 代替 A-B-C*2010(新):在通气之前开始胸外按压。2005(旧):成人心肺复苏程序从开放气道开始,检查是否可正常呼吸、然后进行 2 次人工呼吸后进行 30 次胸外按压,之后再进行 2 次呼吸。 理由:虽然尚无人体或动物实验研究证据证明实施心肺复苏时先进行 30 次按压而不是 2 次通气可以提高存活率,但胸外按压可以为心脏和大脑提供重要血流,而且对院外成人心脏骤停的研究表明,如果有旁观者尝试进行胸外按压,比较不进行胸外按压,可以提高存活率。动物实验证明,延误或中断胸外按压会降低存活率,所以在整个复苏过程中应尽可能避免延误或中断。胸外按压几乎可以立即开始,而摆好头部位置并尽可能密封以进行口对口或气囊面罩人工呼吸的过程则需要一定时间。如果有两名施救者在场,可以减少开始按压的延误:第一名施救者开始胸外按压,第二名施救者开放气道并准备好在第一名施救者完成第一轮 30 次胸外按压后立即进行人工呼吸。无论有一名还是多名施救者在场,从胸外按压开始心肺复苏都可以确保患者尽早得到这一关键处理,同时,应尽可能缩短人工呼吸的延误。(四)取消 “看、 听和感觉呼吸”2010(新):取消心肺复苏程序中的“看、听和感觉呼吸”。在进行 30 次按压后,单人施救者开放患者的气道并进行 2 次人工呼吸。 2005(旧):“看、听和感觉呼吸”过去用于在开放气道后评估呼吸。理由:通过采用“首先进行胸外按压”的新程序,会在成人无反应或无正常呼吸时实施心肺复苏(如上文注明,将在无反应患者“没有呼吸或仅仅是喘息”时指导非专业施救者实施心肺复苏)。心肺复苏程序从按压开始(C-A-B 程序)。所以,检查是否发生心脏骤停时会快速检查呼吸;进行第一轮胸外按压后,气道已开放,施救者进行 2 次人工呼吸。(五)胸外按压速率: 每分钟至少 100 次*2010(新):非专业施救者和医务人员以每分钟至少 100 次按压的速率进行胸外按压较为合理。2005(旧):以每分钟大约 100 次的速率按压。 理由:心肺复苏过程中的胸外按压次数对于能否恢复自主循环 (ROSC) 以及存活后是否具有良好神经系统功能非常重要。每分钟的实际胸外按压次数由胸外按压速率以及按压中断(例如,开放气道、进行人工呼吸或进行 AED 分析)的次数和持续时间决定。在大多数研究中,给予更多按压可提高存活率,而减少按压则会降低存活率。进行足够胸外按压不仅强调足够的按压速率,还强调尽可能减少这一关键心肺复苏步骤的中断。如果按压速率不足或频繁中断(或者同时存在这两种情况),会减少每分钟给予的总按压次数。(六)胸外按压幅度*2010(新):应将成人胸骨按下至少 5 厘米。2005(旧):应将成人胸骨按下大约 4 至 5 厘米。理由:按压主要是通过增加胸廓内压力以及直接压迫心脏产生血流。通过按压,可以为心脏和大脑提供重要血流以及氧和能量。如果给出多个建议的幅度,可能会导致理解困难,所以现在只给出一个建议的按压幅度。虽然已建议“用力按压”,但施救者往往没有以足够幅度按压胸部。另外,现有研究表明,按压至少 5 厘米比按压 4 厘米更有效。为此,《2010 美国心脏协会心肺复苏及心血管急救指南》给出成人胸部按压的单次最小幅度建议值。三、医务人员基础生命支持(一)主要问题及更改的总结 在《2010 美国心脏协会心肺复苏及心血管急救指南》中,针对医务人员的主要问题及更改如下:由于心脏骤停患者可能会出现短时间的癫痫发作或濒死喘息,并导致可能的施救者无法分辨,调度员应经过专门培训以识别心脏骤停的表现,从而提高对心脏骤停的识别能力。调度员应指示未经培训的非专业施救者为心脏骤停的成人进行单纯胸外按压心肺复苏。已对医务人员确认成人患者无反应且没有呼吸或不能正常呼吸(即仅仅是喘息)之后立即识别并启动急救系统的建议进行改进。医务人员在检查反应时应该快速检查是否没有呼吸或不能正常呼吸(即,无呼吸或仅仅是喘息)。然后,该人员会启动急救系统并找到 AED(或由其他人员寻找)。医务人员检查脉搏的时间不应超过 10 秒,如果 10 秒内没有明确触摸到脉搏,应开始心肺复苏并使用 AED(如果有的话)。已从流程中去除“看、听和感觉呼吸”。进一步强调进行高质量的心肺复苏(包括以足够的速率和幅度进行按压,保证每次按压后胸廓回弹,尽可能减少按压中断并避免过度通气)。通常不建议在通气过程中采用环状软骨加压。施救者应在进行人工呼吸之前开始胸外按压(C-A-B 而不是 A-B-C)。通过从 30 次按压而不是 2 次通气开始心肺复苏,可以缩短开始第一次按压的延误时间。 按压速率从每分钟大约 100 次修改为每分钟至少 100 次。 成人的按压幅度略有增加,从以前建议的大约 4 至 5 厘米增加到至少约 5 厘米。继续强调需要缩短从最后一次按压到给予电击之间的时间,以及给予电击到电击后立即恢复按压之间的时间。进一步强调通过团队形式给予心肺复苏。上述更改旨在简化医务人员的培训,并继续强调需要尽早为心脏骤停患者给予高质量的心肺复苏。有关这些更改的详细信息,请参见下文。注意:在下列针对医务人员的主题中,使用了星号 (*) 来表示既适用于医务人员也适用于非专业施救者的主题。(二)调度员确认濒死喘息 心脏骤停患者可能出现癫痫症状或濒死喘息,并导致可能的施救者无法分辨。调度员应经过专门培训以识别心脏骤停的表现,从而提高对心脏骤停的识别能力并立即进行心肺复苏。2010(新):为帮助旁观者识别心脏骤停,调度员应向其询问成人患者的反应,确定患者是否有呼吸以及呼吸是否正常,以尝试区分濒死喘息的患者(即需要心肺复苏的患者)以及可正常呼吸且不需要心肺复苏的患者。应指导非专业施救者在患者“没有呼吸或仅仅是喘息”的情况下开始心肺复苏。应指导医务人员在患者没有呼吸或不能正常呼吸(即仅仅是喘息)的情况下开始心肺复苏。所以,医务人员检查是否发生心脏骤停时应该快速检查呼吸,然后启动急救系统并找到 AED(或由其他人员寻找),再(快速)检查脉搏并开始进行心肺复苏和使用 AED。2005(旧):调度员给出的心肺复苏指令应包括相关问题,帮助旁观者确认偶尔喘息的患者是否为心脏骤停患者,以提高旁观者为这类患者实施心肺复苏的可能性。 理由:有证据表明,美国各地区报告的心脏骤停发生率和后果相差非常悬殊。该差异进一步说明各个社区和系统需要准确标识每一例经过治疗的心脏骤停和评估后果。同时,这说明有可能在许多社区提高存活率。早期指南中曾建议制定相应程序以帮助识别心脏骤停。《2010 美国心脏协会心肺复苏及心血管急救指南》 中进一步明确了复苏系统的必备组成部分。2005 年以来发表的研究结果表明,院外心脏骤停、特别是需电击处理节律的存活率已提高,并且再次确认了进一步强调及时实施高质量心肺复苏的重要性(以足够的速率和幅度进行按压,保证每次按压后胸廓回弹,尽可能减少按压中断并避免过度通气)。为帮助旁观者立即识别心脏骤停,调度员应明确询问成人患者是否无反应、患者是否呼吸以及观察到的任何呼吸是否正常。调度员应经过专门培训来帮助旁观者发觉濒死喘息,从而提高其识别心脏骤停的能力。另外,调度员应了解短时间的全身性癫痫发作可能是心脏骤停的首发表现。总之,除派出专业急救人员外,调度员应直接询问患者是否有反应和呼吸是否正常,以确认患者是否发生心脏骤停。调度员应给予单纯胸外按压(仅按压)心肺复苏指令,在怀疑发生心脏骤停时帮助未经培训的旁观者开始心肺复苏(见下文)。(三)调度员应给予心肺复苏指令2010(新):《2010 美国心脏协会心肺复苏及心血管急救指南》中进一步强调,调度应指导未经培训的非专业施救者为无反应且没有呼吸或不能正常呼吸的成人提供单纯胸外按压心肺复苏。对于可能发生窒息性骤停的患者,调度员应给予进行传统心肺复苏的指令。2005(旧):《2005 美国心脏协会心肺复苏及心血管急救指南》中注明, 在单人进行胸外按压时, 应首先选择通过电话给予指导。 理由:不幸的是,大多数发生院外心脏骤停的患者并未由任何旁观者实施心肺复苏。与没有旁观者实施心肺复苏相比,由旁观者进行单纯胸外按压(仅按压)心肺复苏可显著提高成人院外心脏骤停的存活率。通过对由非专业施救者给予救治的心脏骤停成人进行研究表明:与接受传统心肺复苏(即进行人工呼吸)的患者相比,接受单纯胸外按压心肺复苏的患者存活率基本相同。重要的是,与为成人患者实施传统心肺复苏相比,调度员指导未经培训的施救者实施单纯胸外按压心肺复苏更为容易,所以除非患者有可能发生窒息性骤停(例如,溺水),否则目前更强调给予单纯胸外按压心肺复苏。(四)环状软骨加压2010(新):不建议为心脏骤停患者常规性地采用环状软骨加压。2005(旧):仅在患者深度昏迷时采用环状软骨加压,而且通常需要除进行人工呼吸或按压以外的第三名施救者。 理由:环状软骨加压方法是对患者的软状软骨施加压力以向后推动气管,将食管按压到颈椎上。环状软骨加压可以防止胃胀气,减少气囊面罩通气期间发生回流和误吸的风险,但这也有可能妨碍通气。七项随机研究结果表明,环状软骨加压可能会延误或妨碍实施高级气道管理,而且采用环状软骨加压的情况下仍然有可能发生误吸。另外,培训施救者正确使用该方法的难度很大。所以,不建议为心脏骤停患者常规性地采用环状软骨加压。(五)强调胸外按压*2010(新):对于经过培训以及未经培训的施救者,都需要强调胸外按压。如果一名旁观者未接受过心肺复苏培训,则该旁观者应该为突然倒下的成人进行单纯胸外按压的心肺复苏(仅按压),即强调在胸部中央用力快速按压,或者按照急救调度员的指令操作。施救者应继续实施单纯胸外按压心肺复苏,直至 AED 到达且可供使用,或者急救人员已接管患者。最理想的情况是所有医务人员都接受过基础生命支持培训。如果是接受过培训的人员,急救人员和院内医务人员自然能够为心脏骤停患者同时实施胸外按压和人工呼吸。2005(旧):《2005 美国心脏协会心肺复苏及心血管急救指南》中没有针对经过培训和未经培训的施救者给出不同建议,而且未强调为非专业施救者与医务人员给予不同指导,但已建议调度员为未经培训的旁观者提供单纯胸外按压心肺复苏指导。另外,在《2005 美国心脏协会心肺复苏及心血管急救指南》中已注明,如果施救者不愿或无法提供通气,则施救者应进行单纯胸外按压。请注意,美国心脏协会已经在 2008 年发表了“单纯胸外按压心肺复苏”这一说法。 理由:未经培训的施救者实施单纯胸外按压的(仅按压)心肺复苏更容易,也更加便于调度员通过电话进行指导。不过,由于医务人员应当已受过培训,所以仍然建议医务人员同时给予按压和通气。如果医务人员无法给予通气,施救者应启动急救系统并给予胸外按压。(六)启动急救系统2010(新):医务人员在查看患者时应检查其有无反应,以确定其是否有呼吸或呼吸是否正常。如果患者没有呼吸或仅仅是喘息,则施救者应怀疑发生心脏骤停。2005(旧):医务人员在发现无反应患者后启动急救系统。然后,施救者回到患者身边、开放气道并检查患者有无呼吸或呼吸是否正常。 理由:医务人员不应延误启动急救系统,还应同时获得两点信息:施救者检查患者有无反应以及有无呼吸或呼吸是否正常。如果患者无反应且根本不呼吸或呼吸不正常(即仅有濒死喘息),施救者应启动急救系统并找到 AED(如果有),或者由其他人员寻找 AED。如果医务人员在 10 秒钟内没有触摸到脉搏,施救者应开始心肺复苏并使用 AED(如果有)。(七)心肺复苏程序变化: C-A-B 代替 A-B-C*2010(新):《2010 美国心脏协会心肺复苏及心血管急救指南》中的一处变更是建议在通气之前开始胸外按压。2005(旧):成人心肺复苏程序从开放气道开始,检查是否可正常呼吸、然后进行 2 次人工呼吸后进行 30 次胸外按压,之后再进行 2 次呼吸。 理由:虽然尚无人体或动物医疗证据证明实施心肺复苏时先进行 30 次按压而不是 2 次通气可以提高存活率,但胸外按压可以产生血流,而且对院外成人心脏骤停的研究表明,如果有旁观者尝试实施胸外按压而不是不进行外按压,则存活率可提高。动物数据证明,延误或中断胸外按压会降低存活率,所以在整个复苏过程中应尽可能避免延误和中断。胸外按压几乎可以立即开始,而确定头部位置并实现密封以进行口对口或气囊面罩人工呼吸的过程则需要一定时间。如果有两名施救者在场,可以减少开始按压的延误:第一名施救者开始胸外按压,第二名施救者开放气道并准备好在第一名施救者完成第一轮 30 次胸外按压后立即进行人工呼吸。无论有一名还是多名施救者在场,从胸外按压开始心肺复苏都可以确保患者尽早得到这一关键处理。(八)取消 “看、 听和感觉呼吸” *2010(新):已取消程序中在开放气道后“看、听和感觉呼吸”以评估呼吸的环节。医务人员检查反应以发觉心脏骤停症状时会快速检查呼吸。在进行 30 次按压后,单人施救者开放患者的气道并进行 2 次人工呼吸。2005(旧):“看、听和感觉呼吸”过去用于在开放气道后评估呼吸。 理由:通过采用“首先进行胸外按压”的新程序,会在成人患者无反应且不呼吸或无正常呼吸时实施心肺复苏(即,无呼吸或仅仅是喘息)并开始按压(C-A-B 程序)。所以,检查是否发生心脏骤停时会同时快速检查呼吸。进行第一轮胸外按压后,气道已开放,施救者会进行 2 次人工呼吸。(九)胸外按压速率: 每分钟至少 100 次*2010(新):非专业施救者和医务人员以每分钟至少 100 次按压的速率进行胸外按压较为合理。2005(旧):以每分钟大约 100 次的速率按压。 理由:心肺复苏过程中的胸外按压次数对于能否恢复自主循环以及存活后是否具有良好神经系统功能非常重要。每分钟的实际胸外按压次数由胸外按压速率以及按压中断(例如,开放气道、进行人工呼吸或进行 AED 分析)的次数和持续时间决定。在大多数研究中,在复苏过程中给予更多按压可提高存活率,而减少按压则会降低存活率。进行足够胸外按压不仅强调足够的按压速率,还强调尽可能减少这一关键心肺复苏步骤的中断。如果按压速率不足或频繁中断(或者同时存在这两种情况),会减少每分钟给予的总按压次数。(十)胸外按压幅度*2010(新):应将成人胸骨按下至少 5 厘米。2005(旧):应将成人胸骨按下约 4 至 5 厘米。 理由:按压主要是通过增加胸廓内压力以及直接压迫心脏产生血流。通过按压,可以为心脏和大脑提供重要血流以及氧和能量。如果给出多个建议的幅度,可能会导致理解困难,所以现在只给出一个建议的按压幅度。虽然已建议“用力按压”,但施救者往往没有以足够幅度按压胸部。另外,现有研究表明,按压至少 5 厘米比按压 4 厘米更有效。为此,《2010 美国心脏协会心肺复苏及心血管急救指南》给出成人胸部按压的单次最小幅度建议值,且该建议值高于原建议值。(十一)以团队形式实施心肺复苏2010(新):基础生命支持流程中的传统步骤是帮助单人施救者区分操作先后顺序的程序。进一步强调以团队形式给予心肺复苏,因为大多数急救系统和医疗服务系统都需要施救者团队的参与,由不同的施救者同时完成多个操作。例如,一名施救者启动急救系统,第二名施救者开始胸外按压,第三名施救者则提供通气或找到气囊面罩以进行人工呼吸,第四名施救者找到并准备好除颤器。2005(旧):基础生命支持步骤包括一系列连续的评估和操作。流程图的作用是通过合理、准确的方式展示各个步骤,以便每位施救者学习、记忆和执行。 理由:在一部分复苏过程中,只有一名施救者且需要寻求帮助,而在其他复苏过程中,一开始就有多名自愿的施救者。进行培训时,应致力于随着各个施救者的到达来组成团队,或者在有多名施救者的情况下指定团队领导者。随着更多人员的到达,原来由较少施救者依次完成的各项任务职责现在可分配给施救者的团队,从而同时执行这些职责。因此,基础生命支持的医务人员培训不仅应教授个人技能,还应当训练施救者作为一个高效团队的一名成员进行工作。(十二)比较成人、儿童和婴儿基础生命支持的关键操作元素与《2005 美国心脏协会心肺复苏及心血管急救指南》一样,《2010 美国心脏协会心肺复苏及心血管急救指南》中包含一个比较表,其中列出成人、儿童和婴儿基础生命支持的关键操作元素(不包括新生儿的心肺复苏)。四、电击治疗 《2010 美国心脏协会心肺复苏及心血管急救指南》已更新为包含有关为心律失常使用除颤和电复律以及为心动过缓使用起搏的新数据。这些数据基本上都仍然支持《2005 美国心脏协会心肺复苏及心血管急救指南》中的建议。所以,并未建议对除颤、电复律以及起搏进行重大更改。强调在给予高质量心肺复苏的同时进行早期除颤是提高心脏骤停存活率的关键。(一)主要问题及更改的总结 主要主题包括 在公共场所的生存链系统中结合 AED 使用 在医院使用AED的注意事项 目前可在无法使用手动除颤器的情况下为婴儿使用AED 发生心脏骤停时先进行电击和先给予心肺复苏的比较 1次电击方案与3次电击程序治疗心室颤动的对比 双相波和单相波的波形 第二次电击或后续电击使用递增剂量和固定剂量的对比 电极位置 装有植入式心律转复除颤器进行体外除颤 同步电复律(二)自动体外除颤器1.社区非专业施救者AED项目2010(稍有修改):建议公共场所安保人员进行第一目击者心肺复苏并使用 AED,以提高院外心脏骤停的存活率。《2010 美国心脏协会心肺复苏及心血管急救指南》中再次建议,在发生有目击者心搏骤停概率相对较高的公共区域(例如,机场、赌场、体育场馆)推广 AED 项目。为了尽可能提高这些程序的有效性,美国心脏协会继续强调组织、计划、培训、与 EMS 系统连接以及建立持续提高质量的过程的重要性。2005(旧):《2005 美国心脏协会心肺复苏及心血管急救指南》中规定了成功的社区非专业施救者AED项目的四个组成部分: 预先计划并经过练习的急救反应,通常要求由医务人员监督 对参与的施救者进行有关心肺复苏和 AED 使用的培训 与当地 EMS 系统连接 质量持续改造程序 目前证据不足,还不能确定是否应建议在家庭部署 AED。2.院内使用AED2010(重新确认的2005版建议):虽然证据有限,但可以考虑为医院环境配备 AED 以便进行早期除颤(目标是在倒下后不到3分钟内给予电击),特别是在员工不具备节律识别技能或者不经常使用除颤器的区域。医院应监测从倒下到首次电击之间的间隔时间和复苏后果。3.为儿童使用 AED 目前包括婴儿2010(新):如果尝试使用 AED 为 1 至 8 岁儿童除颤,施救者应使用儿科型剂量衰减AED(如果有)。如果施救者为心脏骤停的儿童提供心肺复苏,但没有儿科型剂量衰减 AED,则施救者应使用普通 AED。对于婴儿(1 岁以下),建议使用手动除颤器。如果没有手动除颤器,需要儿科型剂量衰减 AED。如果二者都没有,可以使用普通 AED。2005(旧):对于 1 至 8 岁的儿童,施救者应使用儿科型剂量衰减 AED (如果有)。如果施救者为心脏骤停的儿童提供心肺复苏,但没有儿科剂量衰减器系统的 AED,则施救者应使用普通 AED。目前没有足够的证据,建议是否可以为一岁以下的婴儿使用 AED。理由:无法确定为婴儿和儿童进行有效除颤的最低能量剂量。安全除颤的剂量上限同样未知,不过 4 J/kg 以上(最高 9 J/kg)的剂量可以为儿童心脏骤停在儿童和动物模型进行有效除颤,无明显的副作用。已成功地将相对高能量剂量的自动体外除颤器用于心脏骤停的婴儿,无明显的副作用。(三)先给予电击与先进行心肺复苏 2010(重新确认的2005版建议):如果任何施救者目睹发生院外心脏骤停且现场有 AED,施救者应从胸外按压开始心肺复苏,并尽快使用 AED。在医院和其他机构使用现场的 AED 或除颤器治疗心脏骤停的医务人员应立即进行心肺复苏,并且尽可使用准备好的 AED/除颤器。以上建议旨在支持尽早进行心肺复苏和早期除颤,特别是在发生心脏骤停时现场有 AED 或除颤器的情况下。如果院外心脏骤停的目击者不是急救人员,则急救人员可以开始心肺复苏,同时使用 AED 或通过心电图检查节律并准备进行除颤。在上述情况下,可以考虑进行 1 至 3 分钟的心肺复苏,然后再尝试除颤。如果有两名或三名施救者在场,应进行心肺复苏,同时拿到除颤器。对于院内心脏骤停,没有足够的证据支持或反对在除颤之前进行心肺复苏。但对于有心电监护的患者,从心室颤动到给予电击的时间不应超过 3 分钟,并且应在等待除颤器就绪时进行心肺复苏。理由:如果发生心室颤动已有数分钟,心肌将耗尽氧气和能量。进行短时间的胸外按压可为心脏输送氧气和能量,提高通过电击消除心室颤动(除颤)并恢复自主循环的可能性。在发布《2005 美国心脏协会心肺复苏及心血管急救指南》之前,两项研究证明了先进行心肺复苏而不是先给予电击的好处。在这两项研究中,虽然在给予电击之前进行 1 至 3 分钟的心肺复苏并不能提高心室颤动的整体存活率,但是从呼救到急救人员抵达时间为 4 至 5 分钟或更长时,先进行心肺复苏的策略确实可提高心室颤动患者的存活率。不过,之后进行的两项随机对照试验发现,在急救人员尝试进行除颤之前进行心肺复苏并不会明显影响出院存活率。在一项回顾性研究中,通过将为发生院外心室颤动的患者立即进行心肺复苏和立即除颤相比,发现 30 天和 1 年后的神经系统状态有所提高。(四)1 次电击方案与 3 次电击程序 2010(未更改 2005 版本的内容):在国际复苏联盟 (ILCOR) 在 2010 国际指南会议上提出心肺复苏与心血管急救及治疗建议时,两项新发表的人体研究对使用 1 次电击方案与 3 次电击方案治疗心室颤动导致的心脏骤停进行了比较。这两项研究得到的证据表明,与 3 次电击方案相比,单次电击除颤方案可显著提高存活率。如果 1 次电击不能消除心室颤动,再进行一次电击的递增优势很小,与马上再进行一次电击相比,恢复心肺复苏可能更有价值。考虑到这一事实,再加上动物研究数据表明中断胸外按压会产生有害影响,且人体研究证明与 3 次电击方案相比,包括 1 次电击的心肺复苏技术能够提高存活率,所以支持进行单次电击、之后立即进行心肺复苏而不是连续电击以尝试除颤的建议。(五)除颤波形和能量级别2010(未更改2005版本的内容):院外和院内研究的数据表明,如果双相波形电击的能量设定相当于 200 J 或更低的单相波电击,则终止心室颤动的成功率相当或更高。不过,尚未确定第一次双相波形电击除颤的最佳能量。同样,不能确定哪种波形对提高心脏骤停后的ROSC发生率或存活率更好(单相波或双相波)。 如果没有双相波除颤器,可以使用单相波除颤器。不同制造商采用不同的双相波形电击配置,而且并未直接比较为人体使用这些配置的相对有效性。由于波形配置存在上述不同,从业人员应使用制造商为其对应波形建议的能量剂量(120 至 200J)。如果制造商的建议剂量未知,可以考虑使用最大剂量进行除颤。1.儿童除颤2010(已修改原建议值):对于儿童患者,尚不确定最佳除颤剂量。有关最低有效剂量或安全除颤上限的研究 非常有限。可以使用 2 至 4 J/kg 的剂量作为初始除颤能量,但为了方便进行培训,可考虑使用 2 J/kg 的首剂量。对于后续电击,能量级别应至少为 4 J/kg 并可以考虑使用更高能量级别,但不超过 10 J/kg 或成人最大剂量。2005(旧):使用单相波或双相波除颤器为婴儿和儿童进行除颤的首剂量是 2 J/kg。第二次及后续的剂量是 4 J/kg。 理由:目前没有足够的证据支持对儿童除颤的现有建议剂量进行重大更改。使用单相波形时,2 J/kg 的首剂量可消除 18% 到 50% 的心室颤动病例,没有足够证据可用于比较提高剂量的成功率。病例报告的记录是最高使用 9 J/kg 的剂量进行成功除颤,且没有副作用。需要更多研究。2.固定能量和增强能量2010(未更改 2005 版本的内容):尚未确定首次电击或后续电击的最佳双相波能量级别。所以,无法针对后续双相波除颤尝试的所选能量给出确定的建议值。根据现有证据,如果首次双相波电击没有成功消除心室颤动,则后续电击至少应使用相当的能量级别,如果可行,可以考虑使用更高能量级别。(六)电极位置2010(已修改原建议值):因为便于摆放和进行培训,前-侧电极位置是合适的默认电极片位置。可以根据个别患者的特征,考虑使用任意三个替代电极片位置(前-后、前-左肩胛以及前-右肩胛)。将 AED 电极片贴到患者裸露的胸部上任意四个电极片位置中的一个都可以进行除颤。2005(旧):施救者应将 AED 电极片贴到患者裸露胸部上的传统胸骨-顶端(前-侧)位置。右侧(胸骨)胸部电极片放在患者胸部右前方(锁骨下),而顶端(左侧)电极片放在患者胸部左下方,即体侧到左胸。其他可接受的电极片位置是右侧和左侧胸壁(双侧腋部)或者左侧电极片放在标准心尖部位置,其他电极片放在右侧或左侧上背部。 理由:新的数据证明,四个电极片位置(前-侧、前后、前-左肩胛以及前-右肩胛)对于治疗心房或心室心律失常的效果相同。同样,为便于进行培训,美国心脏协会课程传授的默认位置仍为 2005 版指南中建议的位置。没有研究直接评估了电极片或电极板的位置对除颤成功与否(以恢复自主循环为标准)的影响。 装有植入式心律转复除颤器患者的体外除颤2010(新):前-后以及前-侧位置通常是使用植入式起搏器和除颤器的患者可接受的位置。对于使用植入式心律转复除颤器或起搏器的患者,放置电极片或电极板位置不要导致除颤延迟。应该避免将电极片或电极板直接放在植入装置上。2005(旧):如果通常放置电极片的位置有植入式医疗装置,放置的电极片应距离该设备至少 2.5 厘米。 理由:与 2005 版本中使用的语气相比,该建议语句的语气略显柔和。如果电极片过于靠近起搏器或植入式心律转复除颤器,则在除颤后对应装置可能会出现故障。一项电复律研究证明,如果将电极片放在距离上述装置至少 8 厘米以外的位置,则不会损坏装置的起搏、检测或捕获功能。单极起搏的起搏器尖峰可能会使 AED 软件混淆,并妨碍心室颤动检测(进而妨碍给予电击)。向施救者传达的主要信息是注意电极片或电极板相对于植入式医疗装置的放置位置不应该导致延误除颤。(七)同步电复律1.室上性快速心律失常2010(新):心房纤颤电复律治疗的建议双相波能量首剂量是 120 至 200 J。心房纤颤电复律治疗的单相波首剂量是 200J。成人心房扑动和其他室上性心律的电复律治疗通常需要较低能量;使用单相波或双相波装置时,一般采用 50 J 至 100 J 的首剂量即可。如果首次电复律电击失败,操作者应逐渐提高剂量。2005(旧):心房纤颤电复律治疗的建议单相波能量首剂量是 100 至 200 J。现在可使用双相波形进行电复律治疗,但尚未确定使用双相波形进行电复律治疗的最佳剂量。根据已发表的、使用指数截尾波对心房纤颤进行选择性电复律治疗的经验推断,首剂量可以在 100 至 120 J 之间,并可根据需要增强。已证明该首剂量消除心房纤颤的有效率为 80% 至 85%。在获得更多证据以前,可以使用该信息推断其他心律失常的双相波电复律治疗剂量。理由:编写组对发布《2005 美国心脏协会心肺复苏及心血管急救指南》之后进行的所有双相波研究的中期数据进行研究,并稍加修改以更新电复律剂量的建议值。多项研究证明,使用能量设定为 100 至 200 J 的心房纤颤双相波形电复律治疗的有效性取决于特定波形。2.室性心动过速2010(新):首剂量能量为 100 J 的单相波形或双相波形电复律(同步)电击对于成人稳定型单型性室性心动过速的疗效较好。如果对第一次电击没有反应,应逐步增加剂量。尚未发现针对该心律的中期研究,所以通过综合编写组专家的意见给出建议值。同步电复律不得用于治疗心室颤动,因为装置若无法检测到QRS 波就无法给予电击。另外,同步电复律不应该用于无脉性室性心动过速或多形性心动过速(不规则室性心动过速)。这类心率需要给予高能量的非同步电击(即除颤剂量)。2005(旧):没有足够的证据可用于为单型性室性心动过速给出建议的双相波剂量。《2005 美国心脏协会心肺复苏及心血管急救指南》中建议使用非同步电击治疗发生多形室性心动过速的不稳定型患者。 理由:编写组认为在《2010 美国心脏协会心肺复苏及心血管急救指南》中增加单型性室性心动过速电复律的双相波剂量建议值会有帮助,但希望强调将多形性室性心动过速作为不稳定的骤停心律治疗。3.纤颤波形分析用于预测后果2010(未更改2005版本的内容):心室颤动波形分析在复苏过程中指导除颤治疗的价值并不确定。4.起搏2010(未更改 2005 版本的内容):对于无脉心脏骤停患者,并不建议将起搏作为常规处理。对于有脉搏但有症状的心动过缓患者,医务人员应准备好为对药物无反应的患者进行经皮起搏。如果经皮起搏失败,经过培训、有经验的操作者可以开始经中心静脉心内起搏。五、心肺复苏技术和装置(一)主要问题及更改的总结 到目前为止,尚未发现用于院外基础生命支持进行标准的传统(手动)心肺复苏时始终具有出色性能的装置,而且除了除颤器以外,其他设备都不能一贯地提高院外心脏骤停的长期存活率。《2010 美国心脏协会心肺复苏及心血管急救指南》中的这一部分包含近期临床试验的总结。(二)心肺复苏技术 已研究出传统徒手心肺复苏的替代方法,以便在对心脏骤停实施复苏过程中增强灌注并提高存活率。与传统心肺复苏相比,这些方法通常需要更多的人员、培训和装置,或者仅适用于特定的环境。如果由训练有素的操作者用于特定的患者,某些替代心肺复苏技术可以改善血流动力学或短期存活率。 2010(新):胸前捶击不应该用于无目击者的院外心脏骤停。如果除颤器不是立即可用,则可以考虑为有目击者、监护下的不稳定型室性心动过速(包括无脉性室性心动过速)患者进行胸前捶击,但不应因此延误给予心肺复苏和电击。 2005(旧):过去未给出建议。 理由:根据部分研究的结果,胸前捶击可以治疗室性心动过速。不过,通过 2 组数量较多的病例分析发现,在心室颤动病例中进行胸前捶击不能恢复自主循环。与胸前捶击有关的已报告并发症包括胸骨骨折、骨髓炎、中风以及诱发成人和儿童的恶性心律失常。胸前捶击不应延误开始心肺复苏或除颤。(三)心肺复苏装置 多种机械心肺复苏装置已成为近期临床研究的重点。使用这些装置开始治疗(即应用和摆放装置)有可能延误或中断为心脏骤停患者实施心肺复苏,所以应对施救者进行培训以尽可能减少胸外按压或除颤过程中的中断,并应该根据需要进行再培训。为院外心脏骤停成人使用阻力阀装置可提高恢复自主循环的几率和短期存活率,但并未提高心脏骤停患者的长期存活率。 在一项多中心的前瞻性随机对照试验中,将为院外心脏骤停进行压力分散带心肺复苏 (AutoPulse) 与手动心肺复苏进行比较,结果证明 4 小时存活率并未提高且在使用装置的情况下神经功能恶化。需要进一步的研究,才能确定现场的特定因素和安装装置的经验是否可能影响其有效性。目前的证据不足以支持常规性地使用该装置。 采用机械活塞装置的病例分析报告了不同的成功度。在难以一直实施传统心肺复苏的情况下(例如,做一些辅助检查用于诊断时),可以考虑使用上述装置。为防止发生延误并最大限度地提高有效性,应该经常为使用心肺复苏装置的操作者提供前期培训、长期监测和再培训计划 。待续
任建谋 副主任医师 扶风县中医院 急诊科1万人已读 - 引用 论喝酒与猝死
论喝酒与猝死论喝酒与猝死(免费) 发表于2015.01.121685人已读 饮酒后猝死的原因至少有八种:误吸、急性胰腺炎、心脏急症、脑出血、双硫仑样反应、低体温、横纹肌溶解、洗胃后低渗。作为一个临床医生,只有了解这些猝死机制,才能更好地进行诊断与治疗。“病理生理为导向”,这是临床诊断与治疗的关键。 (一)误吸:“一口食物,意味着一条生命”。 误吸是醉酒患者发生意外死亡的主要原因。饮酒者胃内往往存有大量的食物,呕吐时胃内容物容易进入气道,导致患者窒息及诱发吸入性肺炎;也可刺激气管,通过迷走神经反射,造成反射性心脏停搏。故在急诊工作中,常发现一些来院前已经死亡的醉酒病例,在心肺复苏时,常从气管内吸出大量呕吐物,多数是由于误吸所致。因此,对于急性酒精中毒患者,防止误吸的发生,是“重中之重”。“一口食物,意味着一条生命”。 1.典型病例 数年前,曾有一例年轻女性饮用约一斤高度白酒后,于夜间约两点左右来诊,查体见患者处于昏睡状态,双肺布满痰鸣音,考虑患者呕吐后发生误吸。遂进行了气管插管,从气道内吸出大量呕吐物,并进行了支气管灌洗,洗出大量浑浊液体。再进行插胃管洗胃,洗出大量带酒味的胃内容物。经积极治疗,患者于次日中午才恢复意识,并开始发热,胸部X线示双肺背部散在斑片状阴影,诊断为吸入性肺炎,治疗长达二周后才出院。此患者如晚些来就诊,死亡的可能性极大。 因此,醉酒患者一定不能仰卧位;头一定要偏向一侧,防止呕吐物进入气管。并根据情况,进行插胃管洗胃,进行胃排空措施,后者的目的也是防止发生误吸。 另外,判断胃内容物多少,还可根据正位胸部X线平片,如胃泡消失,常提示患者胃处于充盈状态。 2.危重病患者误吸的预防 误吸的主要机制是各种原因导致的意识水平降低,伴有声门或咳嗽反射减退,以及上消化道的自然防御功能障碍(如食道括约肌关闭不全)时,可发生误吸。误吸危害是双重的,物理性和生物性的,必须充分认识。误吸预防措施主要有:胃肠减压;使用镇吐剂或抗酸剂或加速胃肠蠕动的药物;注意体位及喂养。 (1)简单二步吞咽激发试验 近来日本 Teramoto等报道了一种简单易行,只需1根细鼻导管的二步吞咽激发试验(STS-SPT),可在各种易发生吸入性肺炎的患者中,检测吞咽功能障碍。因此,STS-SPT对区分易发生误吸者和吞咽功能正常人的特别有用。由于STS-SPT不需殊装置,只需一根细的鼻导管,所以适用于所有虚弱的老年病人,并可以在床边完成。 方法:病人在仰卧位经鼻导管(内径0.5mm)向咽上部;第一步注入0.4ml水;第二步注入2.0ml水;观察吞咽反应和吞咽潜伏期。导管开口在咽上部的合适位置可由目测确定。潜伏期指注水到吞咽开始之间的时间,根据观察喉部特征性运动确定,用跑表测定;注水后3秒内出吞咽反应者为正常。 (2)易误吸患者的进食 1)调整进食体位 进食时,患者取30°~45°仰卧位,颈部前屈,头转向咽部麻痹一侧,使食物能顺利地通过咽部。颈部前屈体位能减少食物通过咽部的时间,是预防误吸的一种方法,颈部后伸则作用相反。研究证明,侧卧45°进食比直立体位引起误吸的危险性小。疲劳会增加误吸的危险,进食前应注意休息,静卧1~2小时,进食后为避免食管反流,应保持坐立位0.5~l小时。 2)改变食物性状的方法 一般采用半流质、软食、糊状或胶冻状的黏稠食物,食物要柔软,有适当的黏性,不易松散,这样在通过咽部时不易残留且容易变形。要注意每次摄入的量,即一口量,一口量过多会滞留于咽部而导致误吸,或从口中溢出,一口量过少又难于诱发吞咽反射,一般从5 ml开始酌情增加。食物的温度及患者的口腔卫生,也要引起重视。 (二)双硫仑样反应:“一句病史,意味着一条生命。” 一些抗生素的分子结构中,如头孢哌酮,含有N —甲基硫代四唑等基团, 后者可抑制乙醛脱氢酶活性,从而使乙醛无法降解,蓄积在体内,造成乙醛中毒现象—双硫仑反应,又称双硫醒反应。患者出现面部潮红、诉头痛、眩晕、腹痛、胃痛、恶心、呕吐、心跳、气急、心率加速、血压降低以及嗜睡幻觉等,严重者可致呼吸抑制、心肌梗死、急性心衰、惊厥及死亡。在临床上,双硫仑样反应很容易误诊为药物过敏或心脏病发作。因此,急性酒精中毒(acute alcoholism)患者应询问近期用药病史。“一句病史,意味着一条生命”。 1. 病例1 男,36 岁;因车祸致右下颌裂伤,腰背部肿痛,X线显示L1~3 横突、L7~11 肋骨骨折而入院。查体:T36. 2 ℃,P 80 次/ min ,R 20 次/ min ,BP 120/ 86mmHg ,裂伤处行清创修补术。术后给予头孢哌酮3. 0 ,静脉滴注,2 次/ d ,连续使用。第4 天晚6 时,患者饮酒250ml 后,全身皮肤潮红,心跳加快,口唇发绀、眼前发黑,患者诉说有窒息感。立即给予吸氧,查P 200 次/ min ,R 40 次/ min ,BP 80/ 50mmHg ,继续吸氧3h ,症状逐渐改善,恢复常态。该患者第2 天继续给予头孢哌酮3. 0 静脉滴注,2 次/ d ,好转后出院。 2. 病例2 男,37 岁,因外伤致锁骨骨折入院,查T 37. 5 ℃,P80 次/ min ,R 20 次/ min ,BP 140/ 98mmHg ,在全麻下行切复内固定术。术后给予头孢哌酮针3. 0 ,静脉滴注,2 次/ d ,该用药期间未饮酒,第7 天停用头孢哌酮改口服头孢克洛片0. 25 ,3次/ d 。该患者当天中午饮啤酒20ml 后,突感胸闷、气急、头晕、全身皮肤发红,即给予吸氧,非那根针25mg ,肌肉注射。测BP 80/ 50mmHg , P 150 次/ min ,R 35 次/ min ,连续吸氧3h后,症状完全消除。当时考虑为头孢克洛片引起,立即停服头孢克洛片,同时也告诫患者禁酒,第2 天、第3 天无此反应发生。 3. 机制 头孢哌酮属第二代头孢菌素类药物,其抗菌谱广,抗菌作用强,主要通过胆道排泄;因此肾功能损害者,可用常用量,有肝功能损害者或胆道梗阻者,也可用常用量,因此时肾脏排泄可增加,代偿胆道排泄减少。本品毒性低微,易耐受。因此近年来广泛应用于临床;但应注意的是应用头孢哌酮期间饮酒可出现双硫仑样反应。 在应用头孢哌酮期间直至用药后5天内饮酒皆可出现“双硫仑样反应”,因此在用药期间和停药5d 内患者不能饮酒、口服或静脉输入含乙醇的药物。 4. 可引起双硫仑样反应的药物 (1)头孢菌素类药物 头孢哌酮、头孢美唑、头孢米诺、拉氧头 孢、头孢甲肟、头孢孟多、头孢曲松、头孢氨苄、头孢唑林、头孢拉定、头孢克洛等。以头孢哌酮的双硫仑样反应报告最多,最敏感。 (2)硝咪唑类药物 如甲硝唑、替硝唑、奥硝唑、塞克硝唑。 (3)其它抗菌药物 如呋喃唑酮、氯霉素、酮康唑、灰黄霉素。 5. 其它 (1)鲜切花保鲜 在插花的水中常加入酒精,人接触后也会出现双硫仑样反应或特异质反应,这在临床上应引起注意。如有患者在用药后吃酒芯巧克力,服用藿香正气水,甚至用酒精处理皮肤也会发生双硫仑样反应。 (2)有学者指出,当患者使用N —甲基硫代四唑基团的头孢菌素类药物时,即使用乙醇消毒皮肤或擦洗降温,少量乙醇进入血循环,也可发生此类反应。尤其是老年人或心血管疾病患者, 所以医务人员在给患者用此类药物时,尽量不用乙醇消毒,而用聚维酮碘消毒。 (3)含酒精的药物:硝酸甘油和氢化可地松;在用头孢类抗生素期间,如静脉用硝酸甘油或氢化可地松,也可出现双硫仑样反应,很容易误诊为药物过敏。 3、急性胰腺炎:“一项化验,意味着一条生命。” 饮酒可导致急性胰腺炎发作,后者可产生心肌抑制因子,使心脏骤停。因此,酒精中毒患者应常规查血清淀粉酶。“一项化验,意味着一条生命。” 二十余年前,曾有一例老年患者晚餐饮酒后腹痛来诊,接诊医生给予常规血清生化检查,发现血淀粉酶正常,对症处理后回家;次日晨家人发现患者未起床,呼之不应,推之不动,才确认患者已经死亡,后尸检发现是重症胰腺炎。重症胰腺炎患者因胰腺血运极差,组织中的淀粉酶无法入血,遂血淀粉酶正常。此病例的诊断和治疗教训深刻。 在西方国家,酒精中毒是急性和慢性胰腺炎的主要原因。美国每年有1/2-2/3的急性胰腺炎与酒精中毒有关。急性酒精性胰腺炎发作后若不戒酒,也有能完全恢复者。据国外统计,在酗酒中约0.9%-9.5%发生临床型胰腺炎,有17%—45%在病理上有胰腺炎证据。国内酒精性胰腺炎较少见,可能与饮酒量少,习惯慢酌和酒菜同进有关。 酒精可能通过以下数条途径引起急性胰腺炎: (1)引起高甘油三酯血症或直接毒害作用; (2)十二指肠内压升高,十二指肠液反流入胰管; (3)Oddi氏括约肌痉挛,乳头炎,水肿,导致胰管内压升高; (4)刺激胃窦部G细胞分泌胃泌素,激发胰腺分泌; (5)从胃吸收,刺激胃壁细胞分泌盐酸,继而引起十二指肠内胰泌素和促胰酶素分泌,最终导致胰腺分泌亢进等。 4.低体温:“一条毛毯,意味着一条生命”。 (1)酒精相关的低体温引起的死亡 由于酒精可造成血管扩张,散热增加,且减少判断力或导致迟缓;尤其是在寒冷的环境中,易造成低体温。后者可使机体出现高凝血症、高血糖症和心律失常,造成患者的意外死亡。有统计表明,在某些乡村地区,90%以上低温引起的死亡与血中酒精浓度升高有关。因此,处理急性酒精中毒时,无论在院外,还是在急诊科,保温是必要的措施。“一条毛毯,意味着一条生命”。 全身性冷伤亦称凉僵、属冻结性冷伤。是身体长时间暴露于低温寒冷环境引起的体内热量大量丧失,全身新陈代谢机能降低,正常中心体温无法维持。由于体温过低,最后意识丧失、昏迷.发生冻僵,重者冻亡。严重低温(体温低于30℃ )可以引起脑血流及氧需求显著降低、心输出量减少、动脉压下降,由于脑功能明显受抑,低温患者可出现类似临床死亡的表现。但是,急性酒精中毒患者因低温造成的冻结性冷伤,即完全“冻僵”而死亡的并不多见,由于其体温散失较快,往往是先于完全“冻僵”之前,就可出现心律失常而死亡。 低体温死亡率很高,临床表现像脑卒中或代谢紊乱。随着体温下降,病人从疲劳、衰弱、共济失调、情感淡漠及嗜睡,进入急性精神错乱状态。当体温下降到<32.2℃时,就进一步发展为木僵和昏迷、幻觉、攻击行为、拒绝援助等也可见到。低体温病人的手、脚和腹部摸上去是冷的;但令人注意的却是没有寒战,呼吸浅而慢,常见脉搏缓慢,血压降低伴以房性和室性心律失常;面部可能浮肿并呈桃红色。在略少于50%的低体温病人中,早期的心电图可出现特征性的J波,这是一个在左心导联QRS波群后出现的一个小小正向波。较常见的是心电图显示出由于细微迅速肌肉震颤所引起的基线振动, 往往被误认为是电干扰或是病人的主动动作所引起;这种细微的肌肉震颤通常不明显,但对低体温的老年人来说,从生理角度上看,很可能就相当于寒战。震颤、共济失调、病理反射及反射抑制、昏迷、癫痫发作以及肌张力明显加强等神经学方面的体征都可能发生。如果不制止体温下降, 病人往往在体温24.9℃及23.9℃之间时,由于心搏停止或心室纤维颤动而死亡。即使病人能继续生存下来,缺氧对全身新陈代谢的影响及组织坏死是免不了的。低体温可使很多并发症延迟发生(最常见的并发症有胰腺炎、肺水肿、肺炎、代谢性酸中毒、肾功能衰竭和肢体坏疽)。 如果患者出现低体温,应该把体温缓慢地提高到正常水平(每小时提高≤0.6℃)。较迅速地复温往往可引起不可逆性低血压。在温暖的房间里, 利用毛毯或其他较高级的绝缘物质可以达到保温之目的。要治疗成功,必须对病人进行细心监护以及对常见并发症有预见能力。 5、横纹肌溶解:“一次翻身,意味着一条生命”。 饮酒患者常昏睡很长时间,如肢体不活动,长时间压迫部位,也会出现肌肉的缺血坏死,后者可导致横纹肌溶解(rhabdomyolysis)。当肢体解除压迫时,发生急性酒精中毒性肌病(alcoholicmyopathy),肌肉溶解释放出来的大量坏死物质入血,会造成多脏器功能不全,甚至发生猝死。其中大量肌红蛋白堵塞肾小管,常造成肾功能衰竭(acult renal failure),病死率较高。因此,急性酒精中毒患者,一定要定期翻身,防止肢体长时间受压。“一次翻身,意味着一条生命”。 急性酒精中毒性肌病多为长期酗酒者在一次大量饮酒后发生,主要类型有: (1)伴有横纹肌溶解的急性酒精性肌病 长期大量饮酒的人特别是没命地喝酒的人中最多见,其原因是酒精引起的肌细胞的急性代谢障碍。急性发病、肌肉痛、肌肉肿胀、肌痉挛,从几十秒到几小时不等,有的以肌无力为首发症状,肌肉肿胀、紧缩,体位变动或压迫时产生剧痛。有时在全身肌肉都可出现,有时仅局限于部分肌肉。尿呈暗褐色由肌红蛋白所致,血清肌酸激酶(CK)值明显升高。病理上可见肌纤维膨胀坏死,细胞浸润及吞噬现象。轻症1~2周可恢复,重者可因肌坏死,高肌红蛋白尿而导致急性肾功不全。症状局限于一部分肌肉者,可能与醉酒昏睡时自身体重长时间受压使肌肉循环障碍有关。为了解肌肉病变的范围需做CT和钙同位素标记检查。 (2)急性酒精性肌病伴有低钙血症 长期大量饮酒者因常有腹泻、呕吐、高温下重体力劳动、应用噻嗪类利尿剂、服用甘草等,可导致钙丧失而致低钙血症及其相关肌病。表现为上下肢近端无力、颈前屈肌群肌力低下和抬头困难。与伴横纹肌溶解的急性肌无力不同的是肌肉肿胀、自发痛、压痛、肌痉挛少见。血清钙值明显低下,血清CK值明显升高,不伴肌红蛋白尿,肌肉活检可见肌纤维坏死、空胞变性和细胞浸润。补钙后肌力在数日至2~3周内恢复正常。 (3)急性酒精中毒性肌病伴低钾血症: 长期大量饮酒者在呕吐、腹泻、高温环境下重体力劳动、或服用排钾利尿剂而使体内钾丢失所致,表现为肢体无力,肢体近端重于远端,颈肌无力而使抬颈困难;一般无肌肉肿胀、疼痛及压疼。测定血钾明显低下,血清CK显著升高,一般无肌红蛋白尿,补钾后肌力一般在数天或2周内恢复。 急性酒精中毒性肌病的发病机制不清,推测可能与下列因素有关:①酒精和乙醛降低糖酵解酶活性,抑制糖类的代谢;②酒精及代谢产物乙醛对肌细胞有毒性作用使肌鞘膜和线粒体受到毒性损害,线粒体功能紊乱;或阻止肌动蛋白和肌红蛋白的激酶,阻止肌钙蛋白的结合;从而破坏细胞结构,影响细胞运输导致肌细胞损伤;③使骨骼肌的主要氧化基质勱的游离脂肪酸减少;④出现低血钾、低血钠、低血磷、低血钙和低血镁等代谢异常以及维生素B族缺乏,使肌肉产生继发性损害;⑤酒中毒病人如有癫痫发作、震颤、谵妄和高热等均可增加躯体活动和肌细胞代谢,导致肌细胞损伤;癫痫发作和肢体受压则可诱发横纹肌溶解。病理表现为肌肉坏死,有或无炎症反应肌纤维再生,Ⅰ型纤维萎缩。 6、洗胃后低渗:“一个细节,意味着一条生命”。 在酒精中毒的急救中,催吐、洗胃、导泻对清除胃肠道内残留乙醇可有一定作用;但是不主张积极的洗胃。主要理由是酒精吸收很快,洗胃意义不大,有增加误吸的风险,而且洗胃对胃粘膜的刺激可能比酒精还要大。但是在一些需要胃排空的特殊情况下,如饱餐,同时服用其它毒物等,还是要进行洗胃的。目前多数医院用低渗的清水洗胃,后者可大量入血,从而造成体内的低渗状态,可发生低渗性脑水肿。由于患者处于昏睡状态,脑水肿的体征等临床征象易于忽略,一旦发生脑疝,可发生猝死。故大量洗胃后,预防性应用一些防止发生低渗状态的药物,如利尿剂、糖皮质激素、甘露醇等,有可能防止这类猝死的发生。“一个细节,意味着一条生命”。 其次,酒精中毒本身也可使脑组织缺血甚至引起脑水肿。其发生机制可能是: (1)血小板功能亢进和血液高凝状态;酒精中毒可使血小板反跳性成倍增高,也可使纤维蛋白溶解性降低,纤维蛋白自发溶解时间明显延长。大量饮酒还可诱发血小板聚集和血栓素A2增加,该物质是强烈的血小板聚集和脑血管收缩剂。因此,酒精中毒可通过多种因素使患者的血液处于一种高凝状态和脑血管收缩,脑血流量下降,使脑组织缺血、缺氧,甚至引起脑水肿。 (2)大量饮酒中毒后,酒后常深睡或昏迷,身体处于多种异常姿势和体位,引起颅外血管的压迫,导致脑循环供血进一步障碍。 7、心脏急症:“一项检查,意味着一条生命”。 饮酒可诱发急性心肌梗死,此点无需赘述。在急诊工作中,酒精中毒患者需做一份心电图,尤其是老年和有糖尿病等基础病变的患者,昏睡的饮酒者发生急性心肌梗死是比较隐匿的,可以无任何症状。“一项检查,意味着一条生命”。 曾有一患者,女,63岁,于来诊前2小时饮用大量酒后,出现乏力及不能行走等症状;查体示患者神志清晰,无肢体瘫痪和二便失禁等症状,但血压测不到,立即静脉滴注给予多巴胺和补液等药物治疗,血压开始逐渐升高。随后查心电图检查示窦性心动过速,Ⅱ、III,aVF导联出现ST段弓背向上抬高,诊断为急性下壁心肌梗死。经积极治疗后康复。 另外,急性酒精中毒本身也可引起心脏损害。在急性酒精中毒患者中,部分病例存在心电图异常和心肌酶学改变的,且急性酒精对心脏损害程度与中毒的时间和程度呈正比。 8、脑出血:“一条经验,意味着一条生命”。 某患者因深度酒精中毒被紧急送往医院抢救,医生诊断为急性酒精中毒,在数小时给予相应的积极治疗,但是患者仍然处于昏迷状态,此时医生才怀疑是否同时存在其它问题,后颅脑CT显示脑出血。据估计我国每年有11万人死于酒精中毒引起脑出血,占总死亡率的1.3%。 “一条经验,意味着一条生命”。 总之,急性酒精中毒至少有上述“八种死亡方法”,知道了“为什么”,也就是说摸清其病理生理,如何处理酒精中毒自然就明确啦。
任建谋 副主任医师 扶风县中医院 急诊科1791人已读 - 引用 呼吸困难的诊断与鉴别诊断(转发)
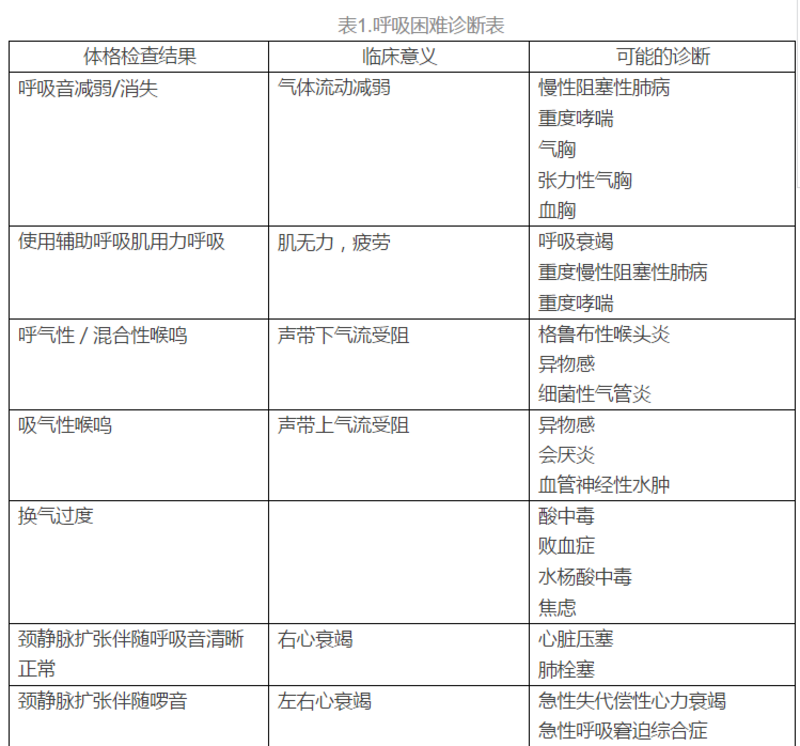
2017--8--21 诊断前首先明确这两点 1、观察患者ABC:A是气道,B是呼吸,C是循环。这三者稳定后再开始查找病因。对呼吸困难的患者,可以使用有创/无创呼吸机来改善患者的呼吸情况,患者一般不会短时间内猝死。所以各种原因的呼吸困难都可以先对症再查找病因。 2、降阶梯思维:从致命到非致命。 致命性呼吸困难 我们可以从解剖学角度思考呼吸困难的病因,从上往下: 气道因素(Airway cause):气道异物,血管源性水肿,过敏,喉颈部感染,气道损伤。 肺部因素(Pulmonary cause):肺栓塞,COPD,哮喘,气胸,肺炎,肺水肿,直接肺损伤,肺出血。 心脏因素(Cardiac cause):ACS,急性心衰,肺水肿,心肌病,心律失常,瓣膜功能不全,心包填塞。 神经(Neurologic causes):休克,神经肌肉性疾病。 中毒及代谢(Toxic and metabolic causes):水杨酸,一氧化碳,代谢性酸中毒,糖尿病酮症酸中毒(DKA),贫血。 非致命呼吸困难 包括肺癌、胸水、腹部肿物、腹水、妊娠、肥胖、焦虑高通气等。需要注意的是,急诊定义的“非致命”是指在短时间内不会导致患者死亡。 急诊常见呼吸困难 急性冠脉综合症、急性心功能不全、心律失常、心包填塞、肺栓塞、肺部感染、AECOPD、哮喘、过敏及血管源性水肿、中毒、外伤。 诊断思路 一、评估呼吸困难的程度 如何确定是否为危险性呼吸困难? 1.危险临床征象:精神异常、不能有效呼吸、呼吸节律及呼吸方式、紫绀; 2.严重呼吸窘迫表现:使用辅助呼吸肌、言语不连贯、不能平卧、大汗,皮肤灰青、谵妄或其他精神异常。 有这些表现的患者需要马上入抢救室进行抢救。如果不是以上情况,则还有时间来了解病史和进行查体。 二、病史及查体,根据查体结果能够推断出可能的诊断(如表1) 三、血气分析(ABG):I型呼衰?II型呼衰? 四、心电图(ECG)、胸片(CXR):首先筛查心源性、肺源性 五、氧疗同时进一步检查 六、CT、BUS、CTPA、BNP、D-Dimer、心肌酶、ECHO 表1.呼吸困难诊断表 体格检查结果 临床意义 可能的诊断 呼吸音减弱/消失 气体流动减弱 慢性阻塞性肺病 重度哮喘 气胸 张力性气胸 血胸 使用辅助呼吸肌用力呼吸 肌无力,疲劳 呼吸衰竭 重度慢性阻塞性肺病 重度哮喘 呼气性/混合性喉鸣 声带下气流受阻 格鲁布性喉头炎 异物感 细菌性气管炎 吸气性喉鸣 声带上气流受阻 异物感 会厌炎 血管神经性水肿 换气过度 酸中毒 败血症 水杨酸中毒 焦虑 颈静脉扩张伴随呼吸音清晰正常 右心衰竭 心脏压塞 肺栓塞 颈静脉扩张伴随啰音 左右心衰竭 急性失代偿性心力衰竭 急性呼吸窘迫综合症 心杂音 瓣膜病变 瓣膜功能障碍 肝颈静脉回流 右心衰竭 急性失代偿性心力衰竭 奇脉 右心充盈不足 右心衰竭 肺栓塞 心源性休克 心包填塞 支气管哮喘急性加重 湿啰音 肺泡内有液体 急性失代偿性心力衰竭 急性呼吸窘迫综合症 肺炎 喘息 气管下受阻 支气管哮喘 呼吸道异物 急性失代偿性心力衰竭 慢性阻塞性肺病 表2.急性呼吸困难的鉴别诊断 五官 神经 血管性水肿 中风 过敏性反应 神经肌肉疾病 咽部感染 中毒/代谢 颈深部感染 有机磷中毒 异物感 水杨酸中毒 颈部创伤 一氧化碳中毒 胸壁 摄入性中毒 肋骨骨折 糖尿病酮症酸中毒 连枷胸 败血症 肺 贫血 慢行阻塞性肺病恶化 急性胸部综合症 哮喘恶化 其他 肺栓塞 换气过度 气胸 焦虑 肺部感染 纵隔积气 急性呼吸窘迫综合症 肺肿瘤 肺挫伤或其他肺部损伤 胸腔积液 出血 腹内病变 心 腹水 急性冠脉综合征 妊娠 急性失代偿性心力衰竭 严重肥胖 一过性肺水肿 高输出量心力衰竭 心肌症 心律失常 瓣膜功能障碍 心脏压塞 诊断Tips 心源性肺源性呼吸困难难以鉴别时先治疗再鉴别; 呼吸衰竭一定危险吗?患者感受很重要; 反复脱机不成功、无COPD病史却二氧化碳潴留者要考虑是否有膈肌麻痹(除外肌无力)。
 任建谋 副主任医师 扶风县中医院 急诊科4252人已读
任建谋 副主任医师 扶风县中医院 急诊科4252人已读 - 引用 2015年心肺复苏操作步骤
作者:扶风县中医医院急诊科 任建谋1、仪容仪表,评估安全环境,首先看天看地(巡视上下左右四个点),评估周围环境是否安全; 大声报告:发现有人倒地,现场环境安全! 2、判断意识: 判断患者有无意识,拍肩膀,大声询问,禁忌剧烈摇晃患者,同时快速评估呼吸。 3、呼救: 高声呼救,拨打急救电话(口头说明) 4、摆放体位: 仰卧位放在硬质平面上,松解衣扣、腰带。 5、评估脉搏: 操作者摸同侧颈动脉,检查脉搏时间不超过10秒。 6、胸外心脏按压(C) 按压部位:(1)胸骨中下段1/3处; (2)两乳头连线的中点处 (3)沿右肋骨下缘向上划至剑突下向上两横指。 按压姿势手法:一手掌根部放在胸部两乳头之间的胸骨上,另一手平等重叠压在其手背上,肘部伸直,掌根用力,手指抬离胸壁,实施规律的按压。 用力方式: (1)用力均匀,利用自身重量而不是臂力往下做心脏按压; (2)保持平稳,不得冲击式按压; (3)节奏规律,按压与放松用相同时间; (4)放松充分,但掌根部不能离开患者胸壁; (5)持续不断地做胸外按压,中断按压的时间最好不要超过5秒钟、最多不超10秒。 按压常见错误: ①掌指按压在胸壁上②按压部位不正确 ③按压用力不垂直④按压时肘部弯曲 ⑤按压为冲击式⑥放松时手掌离开胸部 ⑦放松时手未放松胸壁⑧手掌垂直放置不正确 ⑨按压速度不均匀 按压深度:5---6cm 按压频率:100---120次/分,按压中断不超过10秒。 按压与通气比值:30:2 7开放气道(A) 清除口腔异物:检查口腔是否有异物,取出活动假牙及异物。 开放气道:仰头抬颏法(左手肘关节着地,左手掌压低前额,右手的食指和中指托起下颌骨)或者下颌前提法(用无名指勾住下颌关节,双手将下颌往前往上提拉,不能抬颈) 8、人工呼吸(B) 吹气时用放在患者前额一手拇指和食指捏闭患者鼻孔,呼气时放松。 每次吹气1秒以上,给患者足够的潮气量(500-600ml)口对口吹起2次,2次之间应有间歇歇,待胸廓完全恢复。 9、评估疗效 按压5个循环后评估脉搏、呼吸,判断心肺复苏是否有效。 CPR有效指标: 影响复苏后果主要有发生停搏地点、原因、时间、初始动脉的血气分析、必要的气管内插入五个方面。 复苏有效指标: 1、颈动脉搏动:按压有效时,每按压一次可摸到一次搏动,若压停止,搏动消失,应继续按压;若按压停止,脉搏仍跳动,说明心跳已恢复。 2、面色、口唇:由紫绀变红润,复苏有效,若变为灰白则说明无效。 3、瞳孔:由大变小—有效;若散大,固定,角膜混浊—无效。 4、神志:有效时眼球活动,睫毛反射,光反射出现,甚至手脚开始抽动,肌张力增加高。 5、自主呼吸出现:并不意味着可以停止人工呼吸,如自主呼吸微弱,仍应坚持口对口呼吸,应注意与病人保持同步。 五、终止复苏的指标: (一)有条件确定下列指标时可考虑终止复苏: 1、脑死亡:①深度昏迷,对任何刺激无反应。 ②自主呼吸停止 ③脑干反射全部消失包括光反射,角膜、吞咽、睫毛、反射,(除脊髓反射) 2、无心跳及脉搏 3、正确CPR30分钟以上。 (二)现场抢救人员终止复苏的条件: 1、自主呼吸及心跳已有良好的恢复。 2、有其他人员接替抢救,或有医师道现场承担了复苏工作。 3、有医师到场确定病人已死亡。
任建谋 副主任医师 扶风县中医院 急诊科1万人已读 - 引用 百草枯中毒
百草枯中毒诊治规范 百草枯(paraquat,PQ),百草枯是速效灭型除草剂,喷洒后能够很快发挥作用,接触土壤后迅速失活。在土壤中无残留。正常情况下使用对野生动物和环境无危害。是目前世界范围内使用最广泛的除草剂。但PQ对人畜均有较强毒性,中毒致死剂量小,病程进展快且尚无特效解毒药物,临床上病死率很高。是目前国内外急诊中毒面临的共同难题。 一、毒理学 1、百草枯化学名称1,1‘-二甲基-4,4’-联吡啶阳离子; 2、经口摄入后15%吸收,2小时血中毒物浓度最高峰,大部分经粪便排泄;小部分经小肠吸收后分布至各器官和组织,其中以肺部的浓度为最高,肺内浓度是其他组织的10-90倍,所以肺是主要的靶器官。主要以原形经肾脏排泄。 二、口服致死量 1、一般认为20%百草枯原液10-20ml 2、最小致死量为1克或20%原液1ml 3、国外一组资料显示口服20%原液30ml以上全部死亡。 三、百草枯中毒机制 1、目前尚不完全清楚。一般认为它是一电子受体,作用于细胞内的氧化还原反应,生成大量活性自由基,引起细胞损伤。 肺泡细胞对百草枯具有主动摄取和蓄积特性,故肺脏损伤为最突出表现。 四、临床表现 1、局部症状:百草枯的浓缩溶液被接触后能引起组织损伤、手皮肤干裂和指甲脱落。长期接触皮肤表现水泡和溃疡。经皮大量吸收后会引起全身中毒,长期吸入喷雾微滴会引起鼻出血。眼睛被污染后会引起严重结膜炎,可长期不愈而成永久性角膜混浊。 2、消化系统: (1)口腔烧灼感,唇、舌、咽黏膜糜烂、溃疡,吞咽困难。 (2)剧烈呕吐、腹痛、腹泻,甚至出现呕血、便血、胃穿孔。 (3)中毒后2~3日出现中毒性肝病,表现肝区疼痛、肝脏肿大、黄疸、肝功能异常。 3、肾脏: (1)中毒后2-3天可出现尿蛋白、管型、血尿、少尿,血肌酐及尿素氮升高。 (2)严重者发生急性肾功能衰竭。 (3)早期肾损害预示预后不良。 4、呼吸系统: (1)胸闷、呼吸困难、紫绀。 (2)大剂量服毒者可于24~48小时出现肺水肿、肺出血,常在1~3日内因急性呼吸窘迫综合征(ARDS)死亡。 (3)1~2周后可发生肺间质纤维化,呈进行性呼吸困难,顽固性低氧血症,导致呼吸衰竭死亡。 五、百草枯引起全身中毒的表现分为三个阶段: 1、第一阶段,口咽、食道、胃、小肠等的粘膜层出现肿胀、水肿、溃疡。 2、第二阶段,中央区肝细胞受损伤,近端肾小管受损,心肌、骨骼出现局部坏死,有的还出现神经系统和胰腺受损。 3、第三阶段,一般在吞服后2-14天明显表现症状,百草枯主要集中在肺组织内,破坏肺的实质细胞,使肺出血、水肿,以及使白细胞浸入肺泡,肺细胞纤维化细胞增殖,气体交换严重受损,致使血液和组织缺氧而导致死亡。 六、诊断 1、服毒史 2、早期临床表现 (1)剧烈呕吐 (2)口腔、咽部粘膜红肿疼痛 (3)皮肤污染 3、尿液中加碳酸氢钠和硫代硫酸钠 (1)变蓝色或绿色为阳性 (2)变黑表示百草枯浓度很高 一旦明确为百草枯口服中毒,即建议遵从下列流程治疗。 目前无特效解毒药,国内外资料显示,采用综合性的规范化的治疗有助于提高存活率,国外最高存活率为72%。 服毒量的评估 通常诉一口的量在20-30ml,已达到致死量,声称虽进口未咽下者需按中毒处理,并检测血尿含量,事实是不少此类患者血中仍可检测到高浓度的百草枯。 七、治疗措施 1.洗胃与导泻: (1)口服百草枯中毒不是催吐的禁忌,不具备洗胃条件时仍不失为排毒措施。就诊于急诊室或急诊科必须5分钟内开始洗胃,洗胃应争分夺秒。洗胃液可以为清水或2%碳酸氢钠溶液,洗胃液一般不少于5L,直到无色无味。上消化道出血不是洗胃禁忌,可用8%mg正肾盐水洗胃。洗胃完毕应胃管内注入15%漂白土溶液300-500ml或活性碳100g(或2g/kg),拔胃管后仍然频服漂白土,以清除口腔食道的毒物,24小时漂白土溶液可用1000ml,同时在洗胃完毕后给予胃动力药,如吗丁啉、莫沙必利等,其它泻剂如20%甘露醇250ml或硫酸镁60g同时应用,以上措施应在半小时内完成。 (2)中毒12小时内排出漂白土为导泻成功,洗胃后根据肠鸣可采用多种有效导泻措施,中药大黄20-30g,芒硝10g,甘草30g同时辅泻,每日煎服或免煎冲剂服用,大黄可逐渐加量至50g/日,芒硝30g/日,甘草50g/日,保持每日大便1-2次,以后仍需每日频服漂白土3-5天,每日15%漂白土500ml。 (3)中药用法:免煎冲剂分二次服用/日,煎剂先下甘草,文火煮沸20分钟,下大黄粉后5分钟停火,下芒硝,温服。 2.血液净化(HA树脂罐灌流2小时+透析4小时): 尽早开始,应于就诊后不迟2小时开始,间断12小时一次,连续6次,如在恢复期间出现WBC上升>16×109/L,可行透析,其它认为有净化指征时仍行净化,目前没有证据证明持续床旁血滤(CRRT)有更多优势。 血液净化治疗原则 早期、反复、长疗程、联合 密切监测血药浓度和胸部病变 3.肾上腺皮质激素:一旦口服达致死量(>1g)即应开始肾上腺皮质激素的应用,甲基强的松龙80mg入壶q6h×7天,减量80mg入壶q8h×7天,逐渐减量,减量应从肺部病变好转后开始。通常疗程不少于4周。 4.抗全身炎性反应药物(临床显示有效的有血必净注射液和乌斯他丁):一旦口服达致死量(>1g)即应开始血必净注射液的应用,血必净注射液50-100ml加入葡萄糖液中静滴,每日两次,持续使用14天。乌斯他丁疗程一致,两者联用效果更佳。 5.其它抗氧化剂及抗纤维化药物:VitC,银杏叶提取物,丹参,缓慢静点甘露醇、沐舒坦、706代血浆等均可长期应用,不少于15天。 (1)通常舒血宁30-50ml/天,VitC5-10g/天,20%甘露醇250ml缓慢静点,1-2次/天,以上均为静点。 (2)近年来比较确定的抗氧化剂、清除自由基药物依达拉奉应用于治疗。用法:30mg,每日两次静滴,疗程2-4周。 (3)其它药物也可试用:心得安为百草枯竞争性抑制剂,其可与结合于肺的毒物竞争,使其释放出来后被清除。故心得安应4小时内应用,10-20mg,3/日。 (4)VitE 0.1,3/日。 (5)防治激素的副作用,可以口服多糖钙片,如迪巧等。 6.抗生素: 由于百草枯的多部位损伤,可以应用抗生素防治感染,推荐应用不造成肾毒性抗生素,大环内酯类如阿奇霉素对防治肺纤维化或许有益处,可以应用,通常0.5g,ivgtt,1/日×5天,以后可以预防性应用副作用小的抗生素,如青霉素类。一旦有感染的确切证据,即应针对性地应用强力抗生素。 7.吸氧及机械通气: 氧疗可加速氧自由基形成,促进死亡,故一般在动脉氧化分压
任建谋 副主任医师 扶风县中医院 急诊科6365人已读 - 引用 埃博拉出血热病例转运工作方案
埃博拉出血热病例转运工作方案今年3月以来,非洲利比里亚、几内亚、塞拉利昂、尼日利亚4国先后出现埃博拉出血热疫情。为做好我国可能出现的埃博拉出血热病例转运工作,特制定本方案一、组织管理与职责(一)急救中心成立院前急救应急指挥领导小组和应急救治专家组。领导小组负责辖区内埃博拉出血热疑似、确诊病例和必要时的密切接触者转运的指挥、调度工作。专家组负责埃博拉出血热确诊病例的院前急救指导工作。(二)急救中心院感、护理管理部门负责指导转运车辆、医疗设备和其它物品的消毒。药械、总务管理部门负责提供符合国家标准的消毒药品、器械和防护用品;车辆管理部门负责安排转运车辆并定期检修。(三)各级卫生计生委部门和急救中心要加强对院前医疗急救医务人员进行埃博拉出血热相关知识培训,使医务人员掌握预防控制知识及诊断、急救、隔离预防及洗消技术,能够正确使用防护用品,做好患者的院前救治、病情交接、相关报告与记录工作。二、建立消毒站消毒站包括设立消洗区、污染区、半污染区和清洁区,环境布局符合隔离要求。配置电动气溶胶喷雾器、普通喷雾器等消毒、清洗设施以及消毒药品,设定专业消毒员,消毒员消毒时防护装备同急救人员。三、物资准备负压救护车配备参照《中华人民共和国卫生行业救护车标准》(WS/T 292-2008),启动负压装置时,舱内相对压强应在-30Pa- -10Pa。四、前期准备与隔离转运原则(一)用于转运埃博拉出血热病例的救护车其驾驶舱与医疗舱应密封隔离。转运救护车辆及车载医疗设备和担架等专车专用。救护车医疗舱为污染区,驾驶舱应视为半污染区,转运途中尽可能减少对驾驶舱的污染。(二)选用标准负压型救护车,开启负压装置时医疗舱应保持密闭状态,保证负压装置运转良好,舱内相对压强应维持在-30Pa- -10Pa。(三)确诊病例和疑似病例分开转运,均为一车一人隔离转运,患者须戴外科口罩。(四)密切接触者可用普通救护车转运,一车可转运多人,密切接触者转运时宜戴外科口罩。(五)转运疑似、确诊病例后,救护车辆及车内设备、污染物品必须清洁消毒后再转运其它患者。途中遇污染随时消毒。每次转运结束后,返回车辆停放在污染车场内进行终末消毒,清洁消毒完毕驶入清洁停车场。可重复使用的医疗器具用后应进行彻底清洁、消毒或灭菌。(六)车内配备全套防护用品、消毒剂(含氯消毒泡腾片或84消毒液和稳定型过氧乙酸)、酒精棉片、医疗废物盛装容器、利器盒、一次性担架单、消毒纸巾等。随身携带速干手消毒剂。(七)转运危重病例的车辆除了按照救护车行业标准配备专用急救设备外,还应配备除颤器、监护仪、吸痰器、气管插管及呼吸球囊各1台,并根据病人需要携带合适的呼吸机。急救药品的配备按院前急救技术规范要求配备,特殊药品按要求配备。五、转运流程(一)接警、报告、派车与登记。急救中心接到埃博拉出血热疑似、确诊病例的急救或转运信息后,报告院前急救应急指挥领导小组组长,同时向上级卫生计生行政部门报告,由卫生计生行政部门下达转运命令。调度员接到转运命令后下达派车指令,同时做好接警、派车、出诊和报告记录。医疗机构或口岸部门需要转送埃博拉出血热疑似、确诊病例和密切接触者时,应上报当地卫生计生行政部门,由卫生计生行政部门向急救中心下达转运命令。(二)急救人员防护1.防护用品配备。参照《医院隔离技术规范》(WS/T311-2009),配备一次性医用橡胶、乳胶手套、长筒胶鞋(防水、能浸泡消毒)、鞋套、传染病转运组工作服、医用工作帽、医用防护服、N95口罩、护目镜、防护面罩、隔离衣、防水围裙等。传染病职业暴露人员使用的防护用品应符合国家有关标准。一次性使用防护服应符合《医用一次性防护服技术要求》(GB19082-2009),防护口罩应符合《医用防护口罩技术要求》(GB19083-2010),防护眼镜应视野宽阔、透亮度好、防雾、有较强的防喷溅性能。2.急救人员实施三级防护。穿戴工作服、工作帽、N95口罩、护目镜、防护面罩、防护服、手套、长筒胶鞋、鞋套等。3.穿戴防护用品应遵循的程序。在清洁区穿好工作服待命,接到派车指令后出车前的程序包括:洗手-戴工作帽戴N95口罩-穿防护服-戴戴2层手套(乳胶手套和橡胶手套)-护目镜、防护面罩-穿鞋套、换长筒胶鞋-取急救物品出车。(三)医务人员对病情和转运安全性现场评估1.病情评估。根据患者体检和监测数据判断患者病情严重程度。2.安全评估。对忠者病情是否适合转运、转运途中可能出现的问题及采取相应措施等进行安全评估。3.不宜即刻转运的情况。当患者出现生命体征不稳定、呼吸困难、血液动力学不稳定时,不宜即刻转运,宜就地隔离治疗。必要时请专家会诊,待病情稳定后需要转运时再行转运。(四)院前医疗救治.主要是对症支持治疗,急救人员利用车载设备对患者实施生命体征的支持与监护,按院前急救诊疗规范采取相应治疗与急救措施。(五)交接与报告。患者送达指定医院,驾驶员向指挥中心报告到达时间,急救医师向接诊医师递交患者转诊交接记录单,做好患者病情交接工作。交接工作完成后,驾驶员向指挥中心报告任务完成情况和完成时间。(六)负责转运急救人员的卫生处置。转运结束后,急救人员按流程脱摘防护用品、进行卫生处置。1)诊疗箱、医疗物品放物品消毒间清洗消毒,其它污染废弃物品及带回的医疗废物置入医疗垃圾袋桶。出车时所用工作手机用塑料袋(膜)密封,转运工作结束时用有效的消毒剂如有效氯2000mg/L的含氯消毒液擦拭消毒塑料外包两遍,脱去塑料膜;救护车钥匙用75%酒精擦拭消毒。2)脱摘防护用品时应并遵循下列程序。鞋消毒、摘第一层手套、手消毒—摘防护面罩、护目镜—脱防护服—脱鞋套、换鞋—洗手/手消毒—进入第1更衣室:手消毒—脱工作服—摘N95口罩—摘工作帽—摘第二层手套、洗手/手消毒—进入消洁区:沐浴、第2更衣室更衣—等待下次派车指令。3)用后物品分别放置于专用污物容器内。4)急救医师卫生处置后,完成相关病历及医疗文件的书写与报告,留档备查。(七)救护车消毒。救护车返回急救中心消毒站进行终末消毒,经消毒、清洗、更换一次性物品的车辆驶入清洁停车场。1、空间、表面、地面消毒(1)喷雾消毒法1)空间、表面、地面联合气溶胶喷雾消毒:对医疗舱内空气、内壁、门窗、物体表面及地面同时进行消毒处理,消毒工具选用小型电动气溶胶喷雾器喷雾(喷出的雾粒≤50微米的占90%以上,喷距6-8米,喷幅>1米,流量250ml/min)。①过氧乙酸溶液气溶胶喷雾消毒:使用药液及浓度为5000ml/L过氧乙酸水溶液,参考用液量空间处理为20ml/m3 —40ml/m3,物体表面及地面为100ml/m2;原则是均匀喷湿而不流水。方法为关闭车门窗、先表面后空间、从外向里循序而进,表面及地面以喷湿为度。喷雾完毕,密闭1h,再开车窗、门通风。②车辆经过氧乙酸喷雾消毒、通风后,消毒员方可上车对固定在车内的仪器(在转运患者之前用塑料薄膜覆盖或透明塑料袋罩严)进行消毒。方法为先将罩及覆盖薄膜摘取,再选用75%乙醇或1000mg/L有效氯的含氯消毒剂溶液擦拭消毒,最后用清水将医疗舱冲洗、内表面擦拭和拖擦。②过氧化氢气溶胶喷雾消毒:使用药液及浓度为60g/L过氧化氢水溶液,参考用液量空间处理为20ml/m -40 ml/m,物体表面及地面为100ml/m。喷液量及消毒处理方法按上述第①条执行。③二氧化氯溶液气溶胶喷雾消毒:使用药液及浓度为2000mg/L二氧化氯水溶液,参考用液量空间处理为20 ml/m -40 ml/m,物体表面及地面为100ml/m2;喷液量及消毒处理方法按上述第①条执行。消毒剂亦可选用卫生计生行政部门批准的既适用于气溶胶喷雾消毒又对救护车腐蚀较小的其它高效消毒剂,按消毒剂说明书操作。2)表面喷雾消毒:对医疗舱内壁、门窗、物体表面及地面可选用消毒剂溶液进行表面喷雾消毒。喷药量以喷至污染内壁、门窗、表面、地面均匀潮湿为度,用电动气溶胶喷雾器对光滑与粗糙表面进行喷雾,参考用液量为100ml/m,观察表面均匀湿润而无液体流出即可。消毒剂可选用5000mg/L过氧乙酸溶液或2000mg/L有效氯的含氯消毒剂溶液喷雾。作用时间不少于60min,充分通风后再用清水冲洗,擦拭和拖擦。(2)擦拭消毒法1)应用范围:适用于对医疗舱内污染内壁、门窗、车内2 3 3 2 3 3物体表面、设备表面及地面等的消毒;驾驶舱的消毒;负压车的消毒等。2)消毒方法:擦拭消毒选用2000mg/L有效氯的含氯消毒剂溶液进行不遗漏的擦拭,地面进行拖擦,擦拭和拖擦消毒应行两遍;30min后用清水擦拭和拖擦。3)消毒用具处理:对污染表面进行擦拭消毒的抹布和墩布,使用后不作回收,按感染性垃圾处理,可用有效氯浓度10g/L含氯消毒剂溶液浸泡60min后归入医疗垃圾。2.过滤除菌系统的滤器或滤材消毒。每次转运埃博拉出血热病例污染后,负压救护车过滤除菌系统的滤器或滤材应及时请专业清洗维修人员进行清洗消毒并定期检修、更换;清洗消毒可用有效氯浓度5000mg/L过氧乙酸溶液或2000mg/L有效氯的含氯消毒剂溶液浸泡消毒,清洗并晾干。(十三)医疗废物的处置。医疗废物的处理应遵循《医疗废物管理条例》和《医疗卫生机构医疗废物管理办法》进行管理与处置。用后的各类针头、锐器放入医疗废物利器盒,一次性医疗、卫生、防护用品等装入医疗废物专用袋。患者的生活垃圾、排泄物经处理后一并按医疗废物处理。转运途中产生的医疗废物置入医疗废物袋,带回急救中心(站)统一处理,不得随意丢弃。(十四)报告与待命。急救人员返回急救中心(站)后要报告完成任务时间并待命。转运任务完成后由指挥调度中心汇总资料,及时向上级卫生计生行政部门和属地疾病预防控制机构报告。
任建谋 副主任医师 扶风县中医院 急诊科2742人已读 - 精选 埃博拉出血热防控方案(第二版
埃博拉出血热防控方案(第二版) 埃博拉出血热是由埃博拉病毒引起的一种急性出血性传染病。主要通过接触病人或感染动物的血液、体液、分泌物和排泄物等而感染,临床表现主要为突起发热、出血和多脏器损害。埃博拉出血热病死率高,可达50%-90%。本病于1976年在非洲首次发现,主要在乌干达、刚果、加蓬、苏丹、科特迪瓦、南非、几内亚、利比里亚、塞拉利昂、尼日利亚等非洲国家流行。一、疾病概述(一)病原学埃博拉病毒属丝状病毒科,为不分节段的单股负链RNA病毒。病毒呈长丝状体,可呈杆状、丝状、“L”形等多种形态。毒粒长度平均1000nm,直径约100nm。病毒有脂质包膜,包膜上有呈刷状排列的突起,主要由病毒糖蛋白组成。埃博拉病毒基因组是不分节段的负链RNA,大小为18.9kb,编码7个结构蛋白和1个非结构蛋白。埃博拉病毒可在人、猴、豚鼠等哺乳类动物细胞中增殖,对Vero和Hela等细胞敏感。埃博拉病毒可分为扎伊尔型、苏丹型、塔伊森林型、莱斯顿型和本迪布焦型。除莱斯顿型对人不致病外,其余四种亚型感染后均可导致人发病。不同亚型病毒基因组核苷酸构成差异较大,但同一亚型的病毒基因组相对稳定。埃博拉病毒对热有中度抵抗力,在室温及4℃存放1个月后,感染性无明显变化,60℃灭活病毒需要1小时,100℃5分钟即可灭活。该病毒对紫外线、γ射线、甲醛、次氯酸、酚类等消毒剂和脂溶剂敏感。(二)流行病学特征1.传染源和宿主动物感染埃博拉病毒的病人和灵长类动物为本病传染源。目前认为埃博拉病毒的自然宿主为狐蝠科的果蝠,尤其是锤头果蝠、富氏前肩头果蝠和小领果蝠,但其在自然界的循环方式尚不清楚。2.传播途径接触传播是本病最主要的传播途径。可以通过接触病人和被感染动物的血液、体液、分泌物、排泄物及其污染物感染。病例感染场所主要为医疗机构和家庭,在一般商务活动、旅行、社会交往和普通工作场所感染风险低。病人感染后血液中可维持很高的病毒含量。医护人员、病人家属或其他密切接触者在治疗、护理病人或处理病人尸体过程中,如果没有严格的防护措施,容易受到感染。据文献报道,埃博拉出血热患者的精液中可分离到病毒,故存在性传播的可能性。有动物实验表明,埃博拉病毒可通过气溶胶传播。虽然尚未证实有通过性传播和空气传播的病例发生,但应予以警惕,做好防护。3.人群易感性人类对埃博拉病毒普遍易感。发病主要集中在成年人,这和暴露或接触机会多有关。尚无资料表明不同性别间存在发病差异。(三)临床表现本病潜伏期为2-21天,一般为8-10天。尚未发现潜伏期有传染性。患者急性起病,发热并快速进展至高热,伴乏力、头痛、肌痛、咽痛等;并可出现恶心、呕吐、腹痛、腹泻、皮疹等。病程第3-4天后可进入极期,出现持续高热,感染中毒症状及消化道症状加重,有不同程度的出血,包括皮肤粘膜出血、呕血、咯血、便血、血尿等;严重者可出现意识障碍、休克及多脏器受累,多在发病后2周内死于出血、多脏器功能障碍等。(四)病理特点主要病理改变是皮肤、粘膜、脏器的出血,多器官可以见到灶性坏死。肝细胞点、灶样坏死是本病的典型特点,可见小包含体和凋亡小体。二、病例的发现和报告各级医疗机构和出入境检验检疫机构发现符合埃博拉出血热留观、疑似或确诊病例时,应当及时报告相关信息。病例的分类和定义参照《关于印发埃博拉出血热相关病例诊断和处置路径的通知》(国卫发明电〔2014〕44号)。留观病例、疑似病例和确诊病例应当在2小时之内通过传染病报告信息管理系统进行网络直报,疾病名称选择“其他传染病”中的“埃博拉出血热”。出入境检验检疫机构发现的留观病例,由转运接收的医疗机构进行网络直报。各级疾控机构应当于2小时内通过网络完成报告信息的三级审核。对报告的留观病例、疑似病例在作出进一步诊断后,应当及时进行订正。对确诊病例还应当通过突发公共卫生事件信息系统进行报告。相关信息报告要求和方式由中国疾病预防控制中心下发。三、实验室检测对留观病例、疑似病例和确诊病例的血液等相关标本进行实验室病原学和血清学检测,具体检测方案由中国疾病预防控制中心下发。实验室病原学和血清学检测相关活动严格按照《人间传染的病原微生物名录》的要求,在相应的生物安全级别实验室开展。病毒培养在BSL-4实验室、动物感染实验在ABSL-4实验室、未经培养的感染材料的操作在BSL-3实验室、灭活材料的操作在BSL-2实验室、无感染性材料的操作在BSL-1实验室中进行。四、预防控制措施目前尚无预防埃博拉出血热的疫苗,严格隔离控制传染源、密切接触者追踪、管理和加强个人防护是防控埃博拉出血热的关键措施。(一)来自疫区人员的追踪管理。各省级卫生计生部门要加强监测,做好与有关部门的信息沟通。根据相关部门提供的来自疫区或21天内有疫区旅行史的人员信息,参照《埃博拉出血热疫区来华(归国)人员健康监测和管理方案》(附件1)的要求,协调相关部门做好追踪、随访,随访截止时间为离开疫区满21天。相关信息报告要求和方式由中国疾病预防控制中心下发。(二)密切接触者管理。密切接触者是指直接接触埃博拉出血热病例或者疑似病例的血液、体液、分泌物、排泄物的人员,如共同居住、陪护、诊治、转运患者及处理尸体的人员。对密切接触者进行追踪和医学观察。医学观察期限为自最后一次与病例或污染物品等接触之日起至第21天结束。医学观察期间一旦出现发热等症状时,要立即进行隔离,并采集标本进行检测。具体参见《埃博拉出血热病例密切接触者判定与管理方案》(附件2)。(三)病例的诊断、转运和隔离治疗。医疗机构一旦发现留观或疑似病例后,应当将病例转运至符合条件的定点医院隔离治疗,转运工作参照《关于印发埃博拉出血热病例转运工作方案的通知》(国卫发明电〔2014〕43号)要求执行。出入境检验检疫部门发现留观病例后,按照相关规定做好病例转运工作。卫生计生部门组织定点医院和疾控机构开展留观和疑似病例的诊断、治疗和标本检测工作,定点医院负责病例的隔离治疗管理和标本采集工作。采集标本应当做好个人防护,标本应当置于符合国际民航组织规定的A类包装运输材料之中,按照《可感染人类的高致病性病原微生物菌(毒)种或样本运输管理规定》要求运输至具有从事埃博拉病毒相关实验活动资质的实验室。各地要成立由临床、流行病学和实验室检测人员组成的专家组,负责病例的判定工作。根据病例的病程变化、实验室检测结果,依据《关于印发埃博拉出血热相关病例诊断和处置路径的通知》(国卫发明电〔2014〕44号)及时作出诊断或排除。对于留观病例、疑似病例和确诊病例均要采取严格的消毒隔离管理措施,做好医院感染预防与控制工作。按照《医院感染管理办法》、《医疗废物管理条例》、《医疗卫生机构医疗废物管理办法》、《埃博拉出血热诊疗方案》的要求,加强个人防护,严格对病人的血液、体液、分泌物、排泄物及其污染的医疗器械等物品和环境进行消毒,并按照规定做好医疗废物的收集、转运、暂时贮存,交由医疗废物集中处置单位处置。病人死亡后,应当尽量减少尸体的搬运和转运。尸体应消毒后用密封防渗漏物品双层包裹,及时焚烧。需做尸体解剖时,应当按照《传染病病人或疑似传染病病人尸体解剖查验规定》执行。(四)流行病学调查。县级疾病预防控制机构对辖区内疑似病例和确诊病例进行流行病学调查,调查内容包括:基本信息、发病与就诊情况、临床表现、实验室检查、流行病学史、密切接触者信息、诊断与转归等,具体流行病学调查方案由中国疾病预防控制中心下发。流行病学调查人员要严格按照相关要求做好个人防护。完成调查后,县级疾病预防控制机构应当及时将流行病学个案调查表、调查报告等资料逐级上报上级疾病预防控制机构。(五)开展公众宣传教育,做好风险沟通。积极宣传埃博拉出血热的防治知识,提高公众自我防护意识,及时回应社会关切。附件:1.埃博拉出血热疫区来华(归国)人员健康监测和管理方案2.埃博拉出血热病例密切接触者判定与管理方案 附件1埃博拉出血热疫区来华(归国)人员健康监测和管理方案 一、适用范围本方案适用于对埃博拉出血热流行国家或地区(以下简称疫区)的来华人员、来华前21日内有疫区旅行史的其他国家人员和从疫区归国的我国公民进行健康监测和管理。二、疫区来华(归国)人员的追踪各地卫生计生部门应当依托联防联控工作机制,建立跨区域、跨部门的疫区来华(归国)人员信息通报、共享和责任机制。加强与外事、商务、教育、出入境检验检疫和公安边检等部门的协作。在获得相关部门提供的疫区来华(归国)人员目的地居住信息和通讯联系方式等信息后,通报至目的地卫生计生部门。各地卫生计生部门要配合疫区来华(归国)人员目的地乡镇政府(街道办事处)和公安等部门,及时联系到疫区来华(归国)人员。三、疫区来华(归国)人员的管理目的地县级疾病预防控制中心收到通报信息后,对疫区来华(归国)人员进行流行病学调查,依据调查结果和《埃博拉出血热病例密切接触者判定与管理方案》,如判定为密切接触者,按要求实施医学观察;如排除密切接触可能,则由目的地县级疾病预防控制中心组织相关社区卫生服务中心(乡镇卫生院)指导疫区来华(归国)人员做好自我健康监护,监护截止时间为离开疫区满21天。在此期间,疫区来华(归国)人员如出现发热和其他症状,及时报告社区卫生服务中心(乡镇卫生院),当地卫生计生行政部门根据社区卫生服务中心的报告按照《关于印发埃博拉出血热相关病例诊断和处置路径的通知》(国卫发明电〔2014〕44号)进行甄别诊断,并做好相应处置。 附件2埃博拉出血热病例密切接触者判定与管理方案 一、判定原则密切接触者是指直接接触埃博拉出血热病例或者疑似病例的血液、体液、分泌物、排泄物的人员,如共同居住、陪护、诊治、转运患者及处理尸体的人员。为了便于对密切接触者进行管理,将密切接触者分为四种情形:埃博拉出血热防控方案(第二版)(5)(一)医疗机构内的密切接触包括如下情形:未采取有效防护措施(未按要求穿戴个人防护用品)时,直接接触埃博拉出血热病例或疑似病例的血液、体液、分泌物和排泄物(如粪便、尿液、唾液、精液),或被其污染的物品如衣物、床单或用过的针头。密切接触者可以是医生、护士、检验人员、护工、同一医疗机构病人、陪护的亲友等。(二)家庭或社区的密切接触包括如下情形:1.与病例共同生活;2.病例发病期间或死亡后(包括葬礼时),接触过病例的身体,或者其血液、体液、分泌物和排泄物;3.接触过病人衣物、床单等物品。(三)口岸卫生检疫发现密切接触者的情形:1.发现情形:(1)由机组人员报告发现可疑的埃博拉出血热病人时,在飞机着陆后,由卫生检疫人员登机调查评估判定。(2)由卫生检疫人员通过体温监测或乘客个人健康申报发现可疑病人时,由卫生检疫人员调查评估判定。2.判定原则:(1)在飞机上照料护理过病人的人员;(2)该病人的同行人员(家人、同事、朋友等);(3)在机上与病人同排左右邻座各一人(含通道另一侧)及前后座位各一人;(4)经调查评估后发现有可能接触病人血液、体液、分泌物和排泄物的其他乘客和空乘人员。3.在其他入境交通工具上发现可疑病人时密切接触者参照上述原则进行判断。(四)其他密切接触情形:在我国境内交通工具上(飞机、火车、汽车、轮船等)发现可疑埃博拉出血热病人,由接报地的疾病预防控制人员参照上述口岸卫生检疫发现密切接触者的判定原则,进行调查评估后判定。二、密切接触者的追踪建立跨区域、跨部门的密切接触者信息通报、共享和责任机制。各地卫生计生部门与有关部门密切配合,做好密切接触者的追踪和医学观察。卫生检疫人员对口岸发现的可疑病人的密切接触者进行调查询问,登记其目的地居住信息和通讯联系方式,告知注意事项后放行,并将上述信息通报口岸所在地同级卫生计生部门,由其参照传染病疫情信息通报相关规定,通报至目的地卫生计生部门。涉及跨区域的密切接触者,应当通知有关省份追查,对查找到的密切接触者就地进行医学观察。对涉及实施或解除医学观察的外籍密切接触者,有关省份卫生计生部门应当将相关信息及时向当地省级外事办公室和检验检疫部门进行通报。三、密切接触者的管理鉴于此病主要的传播途径是通过接触病人和被感染动物的各种体液、分泌物、排泄物及其污染物感染,在潜伏期内没有传染性,对密切接触者实施医学观察,不需采取隔离医学观察或集中医学观察。埃博拉出血热防控方案(第二版)(6)(一)实施医学观察时,应当书面或口头告知医学观察的缘由、期限、法律依据、注意事项和疾病相关知识,同时要告知负责医学观察医疗卫生机构的联系人和联系方式,并要求其在医学观察期间,不得离开居住地所在县级辖区。(二)医学观察期为21天,即与病例或污染物品等最后一次接触之日起至第21天结束。观察期间由指定的医疗卫生机构人员对其进行访视或电话联系,每天早、晚各询问一次其体温及其他健康状况,填写密切接触者医学观察记录表,并给予必要的帮助和指导。(三)医学观察期间,如果密切接触者出现急性发热、乏力、咽痛、头痛、关节或肌肉痛、呕吐、腹泻、出血症状等,则立即向当地的疾病预防控制机构、卫生计生部门报告,并按规定送定点医院治疗,采集标本开展实验室检测与排查工作。同时对与其发病后有密切接触的人员进行判定和医学观察。(四)医学观察的解除。1.密切接触者医学观察期间,如果其接触的可疑或疑似病例排除埃博拉出血热诊断,该病例的所有密切接触者解除医学观察。2.医学观察期满时,如未出现上述症状,解除医学观察。
任建谋 副主任医师 扶风县中医院 急诊科1290人已读 - 引用 胡蜂蜇伤诊疗原则
中华人民共和国国家卫生和计划生育委员会(2013年10月1日)一、胡蜂蜇伤的机理。胡蜂(Vespoidea)隶属于昆虫纲膜翅目细腰亚目针尾组,亦名马蜂、黄蜂、草蜂等,目前全世界已知约有5000多种。胡蜂毒素中包括生物源胺(如组胺、多巴胺等)、激肽、肥大细胞脱粒多肽、神经毒蛋白、磷脂酶A2、透明质酸酶等多种成分,被胡蜂蜇伤后局部伤口可出现疼痛、红肿、丘疹及红斑,或黑钉头似的坏死性病灶,可伴有循环系统、神经系统、泌尿系统等全身多系统的损害,严重中毒者可死亡。二、胡蜂蜇伤后的一般表现。(一)蛰伤部位的表现:蛰伤后出现疼痛、肿胀,12-48小时加重,波及范围扩大,可溃破形成不同大小的溃疡面。(二)过敏反应:出现在蛰伤后数分钟到数小时,表现为迅速扩大的皮疹、憋闷、呼吸困难、恶心呕吐,部分患者可出现腹泻。部分可出现过敏性休克,是早期致死的主要原因。(三)溶血:尿呈茶色到酱油色,腰痛、肾功能改变,后期可表现不同程度贫血。(四)肾脏损伤:可因毒素直接作用于肾小管或因溶血造成,表现为全身水肿、少尿、肾功能改变。(五)肝损伤:多由于免疫复合物沉积致肝细胞坏死,表现为肝损伤相关的血清酶升高。(六)神经系统和心血管系统影响:不同毒素所致的改变不同。 三、一般处理原则。(一)局部处理:胡蜂不留刺在人体,蜜蜂有可能将刺留在体内。如有刺应用黏性大的胶带拔除,清水彻底冲洗。冰敷对减轻局部反应有效。过敏严重者,可用0.1%肾上腺素0.5ml皮下注射。局部可敷用水调的季得胜蛇药。(二)肾上腺糖皮质激素:在有严重过敏反应、溶血时使用,对蜂蜇伤的其他影响也有减轻的作用。(三)血液净化治疗:血液灌流能较好清除血中毒素。重症患者可连续2次灌流治疗。(四)对症支持治疗:根据患者表现及病情,采取相应的对症支持措施四、主要预防方法。夏秋季是胡蜂活动较多的季节,多分布在野外植物茂盛的区域,到郊外游玩或去野外工作,要穿长袖衣裤。如与蜂群相遇应尽快躲避,不要主动拍打和驱赶。一旦招惹蜂群,要马上采取保护措施,如躲进建筑内关好门窗、就地趴下减少暴露面积,用衣物或其他膜状物覆盖身体,尤其做好面部、手等暴露部位的保护。如被蜂蜇,检查有无皮肤内的毒刺,发现毒刺应拔除,用清水冲洗伤口。非专业人员不要触动马蜂巢。五、重症救治原则。(一)具有以下情况可初步评定为重症患者,需尽早收住院。生命体征不稳定;器官功能障碍,需要密切监测和(或)器官功能支持治疗;基础疾病严重,蜂蛰伤或其并发症可能影响基础疾病治疗。 (二)各脏器系统功能状态评价。1.建议采用序贯性器官衰竭评分(SOFA)系统评价心血管、呼吸、凝血、肝脏、中枢神经系统和肾脏功能(表)。2.评价脏器系统功能状态的其他表现。影响循环功能各种类型的心律失常;播散性血管内凝血(DIC);横纹肌溶解及肌红蛋白尿;上消化道出血。表 SOFA评分系统SOFA评分1234呼吸PaO2/FiO2, mmHg<400<300<200<100凝血血小板, x 103/mm3<150<100<50<20肝脏胆红素, mg/dl1.2-1.92.0-5.96.0-11.9>12.0心血管低血压平均动脉压<70 mmHg多巴胺≤5或多巴酚丁胺(任何剂量)a多巴胺>5或肾上腺素≤0.1或去甲肾上腺素≤0.1多巴胺>15或肾上腺素>0.1或去甲肾上腺素>0.1中枢神经系统格拉斯哥昏迷评分13-1410-126-9<6肾脏肌酐, mg/dl1.2-1.92.0-3.43.5-4.9>5.0a 肾上腺素能药物至少输注1小时(剂量为μg/kg/min)(三)治疗原则。1. 基础治疗措施。尽快拔除蜂刺;皮肤局部的酸性液(如食醋)处理;充分水化;有专家建议当蛰伤皮肤红肿明显时,可使用氢化可的松200 mg/日,疗程3 – 5天。目前尚无法证实上述治疗的有效性,建议根据患者病情谨慎使用。循环系统的支持治疗:①适应症:对于组织低灌注的患者,建议根据定量治疗方案进行复苏治疗。组织低灌注定义为初始液体复苏治疗后持续低血压或血乳酸水平≥ 4 mmol/L。②复苏治疗的目标:最初6小时内的复苏目标应当包括以下所有内容:中心静脉压(CVP) 8–12 mmHg、平均动脉压(MAP) ≥ 65 mmHg、尿量≥ 0.5 ml/kg/hr、中心静脉(上腔静脉)血氧饱和度(ScvO2) ≥ 70%,或混合静脉血氧饱和度(SvO2) ≥ 65%③复苏治疗的措施:充分液体复苏:初始液体复苏治疗宜使用晶体液(≥ 30 ml/kg);当患者需要大量晶体液复苏时,可考虑使用白蛋白;由于人工胶体液显著增加患者发生急性肾损伤、肾脏替代治疗甚至死亡的风险,建议不要使用或充分考虑风险及获益后谨慎使用。适时使用升压药物:经过充分液体复苏治疗后若患者仍持续低血压,可以考虑使用升压药物,如去甲肾上腺素;如选择使用多巴胺,应警惕多巴胺引起的快速性心律失常。必要时强心治疗:如果患者血管内容量充足,平均动脉压满意,但仍存在持续低灌注表现,可以考虑使用多巴酚丁胺或在升压药物的基础上(若已经使用)加用多巴酚丁胺。当血管内容量充足或没有组织低灌注表现时,可以考虑限制液体入量,避免不必要的容量负荷过多。2.呼吸系统的支持治疗。若患者出现急性呼吸窘迫综合征(ARDS)或其他导致急性呼吸功能衰竭的情况时,应根据病情积极开始氧疗,并及时评估患者的治疗反应。若需要使用有创机械通气,目标潮气量应设置为6 ml/kg(理想体重)。监测患者的平台压力:被动吸气患者初始平台压力应≤30cmH2O;对于ARDS患者,推荐采用允许性高碳酸血症策略;为减少误吸风险,预防呼吸机相关肺炎,接受机械通气时应保持床头抬高30°。根据患者病情变化,应根据脱机治疗方案,定期进行自主呼吸试验,以尽快撤离机械通气。3.血液制品输注。一旦组织低灌注得以纠正,且病情没有心肌缺血、严重低氧血症、急性出血或乳酸酸中毒等特殊情况,成年患者的血红蛋白< 7.0 g/dL可考虑输注红细胞。①若没有出血或没有计划进行有创操作,无需输注新鲜冰冻血浆纠正实验室凝血异常。②当血小板计数≤ 10,000/mm3 (10 x 109/L)时,即使没有明显出血,也应预防性输注血小板;如果患者有明显的出血风险,当血小板计数≤20,000/mm3 (20 x109/L)时,应预防性输注血小板;存在活动性出血、手术或有创操作时建议维持更高的血小板水平(≥ 50000/mm3 [50 x 109/L])。4.血糖控制。应根据治疗方案管理血糖,控制血糖水平<10 mmol/L,采用毛细血管血进行床旁检测可明显高估血糖水平,需要谨慎解读。5.营养支持治疗。应根据患者耐受情况,尽可能在48小时内开始经消化道喂养;急性期可实施低热卡喂养;仅当无法进行肠内营养且预计7天内无法恢复时,方可考虑进行胃肠外营养。6.应激性溃疡的预防。当患者具有明显的凝血功能障碍并长时间使用机械通气时,有指征进行应激性溃疡的预防;优先选择组织胺H2受体阻滞剂。7.肾脏支持治疗。横纹肌溶解患者应充分水化并碱化尿液;出现急性肾脏功能衰竭,严重酸碱和(或)电解质紊乱,利尿治疗无效的充血性心力衰竭,是肾脏替代治疗的适应症。8.肾脏替代治疗的适应证。 血流动力学不稳定时优先选择持续肾脏替代治疗而非间断治疗模式,无证据表明肾脏替代治疗或其他血液净化治疗措施通过清除毒素改善临床预后,应根据临床经验和病情,在充分考虑可能并发症的基础上谨慎使用。9.抗感染治疗。蜂蜇伤属于非感染性疾病,早期无需使用经验性抗生素,重视各种感染控制措施,有效预防医院获得性感染。
任建谋 副主任医师 扶风县中医院 急诊科2354人已读 - 引用 双硫仑样反应
一、双硫仑 双硫仑(disulfiram)是一种戒酒药物,服用该药后即使饮用少量的酒或服用含酒精饮料,身体也会产生严重不适,而达到戒酒的目的。 双硫仑的作用机制:双硫仑在与乙醇联用时可抑制肝脏中的乙醛脱氢酶,使乙醇在体内氧化为乙醛后,不能再继续分解氧化,导致体内乙醛蓄积而产生一系列反应。(乙醇进入体内后,先在肝脏内经乙醇脱氢酶作用转化为乙醛,乙醛再经乙醛脱氢酶作用转化为乙酸,乙酸进入枸椽酸循环,最后转变为水和二氧化碳排出。而双硫仑可抑制乙醛脱氢酶,使乙醛不能氧化为乙酸,致使乙醛在体内蓄积)二、双硫仑样反应(一)双硫仑样反应及其临床表现双硫仑样反应:在使用与双硫仑具有相似作用的抗菌药期间或之后不久,饮酒或服用含酒精饮料导致体内乙醛蓄积,所产生的一种中毒反应。 临床表现:面部潮红、眼结膜充血、视觉模糊、头颈部血管剧烈搏动或搏动性头痛、头晕,恶心、呕吐、出汗、口干、胸痛、心肌梗塞、急性心衰、呼吸困难、急性肝损伤,惊厥及死亡等,查体时可有血压下降、心率加速(可达120次/min)及心电图正常或部分改变(如ST—T改变)。其严重程度与用药剂量和饮酒量成正比关系,老年人、儿童、心脑血管病及对乙醇敏感者更为严重,这种反应一般在饮酒后15-30分钟发生。(二)可导致双硫仑样反应的药物1、头孢菌素类药物中的头孢哌酮、头孢哌酮舒巴坦、头孢曲松、头孢唑林(先锋Ⅴ号)、头孢拉啶(先锋Ⅵ号)、头孢美唑、头孢米诺、拉氧头孢、头孢甲肟、头孢孟多、头孢氨苄(先锋Ⅳ号)、头孢克洛等,其中以头孢哌酮致双硫仑样反应的报告最多、最敏感,如有患者在使用后吃酒心巧克力、服用藿香正气水,甚至仅用酒精处理皮肤也会发生双硫仑样反应。 这些头孢菌素类药物在化学结构上共同的特点是在其母核7 - 氨基头孢烷酸(7-ACA)环的3位上有甲硫四氮唑(硫代甲基四唑)取代基,其与辅酶Ⅰ竞争乙醛脱氢酶的活性中心,可阻止乙醛继续氧化,导致乙醛蓄积,从而引起戒酒硫样反应。出现心前区疼痛伴心电图ST-T改变是由于甲硫四氮唑取代基引起交感神经兴奋性增高,造成心率加快、心肌耗氧量增加,使心肌舒张期缩短,冠状动脉灌注压降低,导致灌流量减少所致。 头孢噻肟、头孢他啶、头孢磺啶、头孢唑肟、头孢克肟,因不含甲硫四氮唑基团,在应用期间饮酒不会引起双硫仑样反应。2、硝咪唑类药物如甲硝唑(灭滴灵)、替硝唑、奥硝唑、塞克硝唑。3、其他抗菌药如呋喃唑酮(痢特灵)、氯霉素、酮康唑、磺脲类降糖药、华法林、三氟拉嗪、妥拉苏林、胰岛素、苯乙双胍、灰黄霉素等。(三)双硫仑样反应的急救及护理 一旦出现双硫仑样反应,应及时停药和停用含乙醇制品,轻者可自行缓解,较重者需吸氧及对症治疗。 治疗上可洗胃排除胃内乙醇,减少乙醇吸收,静注地塞米松或肌注纳洛酮等对症处理,静脉输葡萄糖液、维生素C等进行护肝治疗,促进乙醇代谢和排泄。心绞痛患者需改善冠脉循环,血压下降者可应用升压药,数小时内可缓解。 1、患者就诊后边抢救边询问病史,立即使患者取平卧位、吸氧、测生命体征并记录。 2、对休克的患者迅速建立静脉通路,快速补充晶体液,必要时给予多巴胺等升压药,积极治疗以缩短低血压期。 3、对原有心脑血管疾病患者同时给予心电监护,严密观察心率、心律的变化。 4、对确诊为双硫仑样反应的患者也应作心电图、血常规、电解质检查,以排除多种疾病共存而延误治疗。 5、因起病突然,症状明显,患者及家属均有紧张、恐惧心理。护士应安慰患者,劝慰家属,向其说明病因,介绍成功的病例,做好心理疏导工作,使其能积极配合治疗及护理。 6、治疗起效快、疗程短,4h~12h症状逐渐缓解。(四)双硫仑样反应的预防 医护人员有必要对应用抗菌药物过程中的双硫仑样反应有足够的认识和重视, 1、在诊疗过程中,须仔细询问患者的用药史及过敏史,询问饮酒习惯,同时严格掌握用药适应证,合理选用药物,防止滥用倾向,合理联用配伍,不能同时使用含乙醇的药物。护士在使用可引起双硫仑样反应的药物时,静滴开始速度不宜过快,并密切观察,有抢救意识,一旦发生过敏反应立即停药抢救, 2、对使用可引起双硫仑样反应药物的患者,应告知患者在使用上述抗菌药期间及停药后14天内,均应避免饮酒或进食含乙醇制品(包括饮料、食物、药物),如白酒、黄酒、啤酒、酒芯巧克力、藿香正气水、氢化可的松注射液、用酒精进行皮肤消毒或擦洗降温,尤其老年人、心血管疾病患者更应注意。 3、一旦出现双硫仑样反应,应及时停药和停用乙醇相关制品。
任建谋 副主任医师 扶风县中医院 急诊科1.3万人已读 - 引用 抗菌药物临床应用指导原则(三)
皮肤及软组织感染皮肤及软组织感染包括毛囊炎、疖、痈、淋巴管炎、急性蜂窝织炎、烧伤创面感染、手术后切口感染及褥疮感染等。毛囊炎、疖、痈及创面感染的最常见病原菌为金葡菌;淋巴管炎及急性蜂窝织炎主要由化脓性链球菌引起;褥疮感染常为需氧菌与厌氧菌的混合感染。皮肤、软组织感染病灶广泛并伴发热等全身症状,或有合并症者,属复杂性皮肤、软组织感染;不伴以上情况者为单纯性皮肤、软组织感染。【治疗原则】1. 皮肤、软组织感染中病灶小而表浅、数量少者如脓疱病,只需局部用药。病灶广泛,并伴发热等全身症状时宜同时全身应用抗菌药物。轻症感染患者可口服给药,严重感染患者可静脉给药。2. 局部用药以消毒防腐剂(如碘伏)为主,少数情况下亦可用某些主要供局部应用的抗菌药物,如莫匹罗星等。3. 轻症患者可针对常见病原菌进行经验治疗。全身感染征象显著的患者,应做创面脓液培养,并同时做血培养,获知病原菌后进行药敏试验,必要时据以调整用药。4. 有脓肿形成时须及时切开引流。【病原治疗】见表4.19。表4.19 皮肤、软组织感染的病原治疗感染主要病原菌宜选药物可选药物疖,痈金葡菌,(甲氧西林敏感株)苯唑西林或氯唑西林第一代头孢菌素,克林霉素,红霉素,复方磺胺甲噁唑淋巴管炎,急性蜂窝织炎化脓性链球菌青霉素,阿莫西林第一代头孢菌素,红霉素,克林霉素创面,手术后切口感染,褥疮感染金葡菌(甲氧西林敏感株)苯唑西林或氯唑西林第一代或第二代头孢菌素、磷霉素,克林霉素金葡菌(甲氧西林耐药株)万古霉素或去甲万古霉素磷霉素,复方磺胺甲噁唑大肠埃希菌,肺炎克雷伯菌等肠杆菌科细菌氨苄西林/舒巴坦,阿莫西林/克拉维酸氟喹诺酮类,第二代或第三代头孢菌素消化链球菌等革兰阳性厌氧菌青霉素,克林霉素,阿莫西林甲硝唑脆弱拟杆菌甲硝唑克林霉素,氨苄西林/舒巴坦,阿莫西林/克拉维酸口腔、颌面部感染口腔感染口腔感染主要为口腔正常菌群和某些致病菌(如厌氧菌、草绿色链球菌和白念珠菌等)的混合感染。包括牙齿周围组织感染,如牙周炎、冠周炎、急性根尖周围炎(牙槽脓肿)、干槽症(拔牙后感染)、急性牙周脓肿等,以及口腔黏膜白念珠菌感染。【治疗原则】1.以局部治疗为主,如清除牙石、菌斑,冲洗局部,切开引流清除感染的牙髓等,并注意口腔卫生,抗菌治疗为辅助治疗。2.伴有发热等全身症状者或患有糖尿病等基础疾病的患者在进行牙周病、牙体病治疗前后可短期口服抗菌药物3~7天。3. 必要时可局部使用抗菌制剂。【病原治疗】见表4.20。表4.20 口腔感染的病原治疗口腔感染宜选药物可选药物备注牙周炎,冠周炎阿莫西林,甲硝唑乙酰螺旋霉素,交沙霉素急性根尖周围炎同上大环内酯类,克林霉素干槽症局部处理急性牙周脓肿阿莫西林,甲硝唑口腔黏膜白念珠菌感染制霉菌素局部应用氟康唑去除有关易感因素(如用广谱抗生素),治疗被念珠菌污染的残根、牙石、菌斑等颌面部感染颌面部感染包括面部疖、痈、口腔颌面部蜂窝织炎、急性化脓性颌骨骨髓炎、婴幼儿上颌骨骨髓炎等。主要的病原菌有葡萄球菌属、链球菌属、肠杆菌科细菌,或消化链球菌、普雷沃菌、梭杆菌等厌氧菌;偶有铜绿假单胞菌等。【治疗原则】1. 尽早进行血液和脓液的病原微生物检查和药敏试验。2. 根据感染的来源和临床表现等推断可能的病原菌,立即开始抗菌药物的经验治疗。3. 联合应用抗需氧菌和抗厌氧菌药物。初始治疗宜静脉给药;病情明显好转后可改肌注或口服。4. 获知病原菌及药敏试验结果后,结合经验治疗的效果调整用药。5. 及时进行脓液引流,感染控制后给予局部处理。【病原治疗】见表4.21表4.21 颌面部感染的病原治疗病原宜选药物可选药物备注金葡菌 甲氧西林敏感苯唑西林,氯唑西林第一代头孢菌素,克林霉素,红霉素面部疖、痈严禁局部挤压和热敷 甲氧西林耐药万古(去甲万古)霉素±磷霉素万古霉素或去甲万古霉素±利福平溶血性链球菌青霉素,氨苄西林,阿莫西林第一代头孢菌素,红霉素,克林霉素肠杆菌科细菌第二代或第三代头孢菌素氟喹诺酮类,氨基糖苷类(联合应用)厌氧菌克林霉素,甲硝唑氨苄西林/舒巴坦,阿莫西林/克拉维酸铜绿假单胞菌具有抗铜绿假单胞菌作用的头孢菌素氟喹诺酮类,氨基糖苷类(联合应用)眼部感染细菌性结膜炎常见的病原菌为淋病奈瑟球菌、脑膜炎球菌、流感嗜血杆菌、肺炎链球菌、结膜炎杆菌等。应尽早局部应用能覆盖常见病原菌的抗菌药物进行经验治疗。【治疗原则】1. 患眼分泌物较多时,可应用生理盐水、3%硼酸水或1︰10000高锰酸钾溶液冲洗结膜囊。切忌包扎。2. 白天滴用抗菌滴眼液,睡前用抗菌眼膏。3. 伴有咽炎或急性化脓性中耳炎者,或流感嗜血杆菌感染者,应同时口服抗菌药物。4. 淋球菌感染者应全身及时使用足量的抗菌药物。并同时治疗家属中淋球菌感染患者。5. 经验治疗效果不佳者,应进行分泌物涂片、结膜刮片检查及培养,获病原菌后进行药敏试验,据以调整用药。【病原治疗】 表4.22 细菌性结膜炎的病原治疗(局部用)病原宜选药物可选药物备注淋病奈瑟球菌环丙沙星,氧氟沙星大观霉素可用大量生理盐水或1:10000高猛酸钾溶液冲洗结膜囊脑膜炎球菌同上同上同上流感嗜血杆菌氧氟沙星庆大霉素,环丙沙星眼部分泌物较多时宜用生理盐水冲洗结膜囊肺炎链球菌红霉素,左氧氟沙星杆菌肽-多粘菌素同上结膜炎杆菌氧氟沙星庆大霉素,环丙沙星同上金葡菌红霉素,氧氟沙星杆菌肽-多粘菌素同上Morax-Axenfeld双杆菌氧氟沙星庆大霉素,环丙沙星同上变形杆菌属同上同上同上大肠埃希菌同上同上同上假单胞菌属妥布霉素环丙沙星同上细菌性角膜炎 【治疗原则】1. 尽早进行病原学检查,在给予抗菌药物前,应进行角膜病变区刮片镜检、培养和药敏试验。2. 尽早开始抗菌药物的经验治疗。对初次治疗的急性期患者,在病原菌尚未查明前应首选广谱抗菌药物进行治疗。3. 给药途径有眼部滴药、结膜下注射。伴有大量前房积脓者,应同时静脉给药。4. 确定病原菌后,如果经验治疗效果不满意,应根据药敏试验的结果调整用药。【病原治疗】见表4.23。表4.23 细菌性角膜炎的病原治疗(局部用)病原宜选药物可选药物备注表葡菌妥布霉素头孢唑啉氧氟沙星有青霉素类抗生素过敏性休克史者,不宜选用头孢菌素类金葡菌氧氟沙星环丙沙星,万古霉素肺炎链球菌氧氟沙星诺氟沙星铜绿假单胞菌妥布霉素环丙沙星,诺氟沙星,氧氟沙星细菌性眼内炎 细菌性眼内炎大多发生于眼外伤或内眼手术后,前者大多为社区感染,后者大多为医院感染。主要病原菌有金葡菌或肺炎链球菌,多数为内源性感染;此外尚可为表皮葡萄球菌、肠杆菌属、铜绿假单胞菌等克雷伯菌属等。【治疗原则】 1.尽早进行病原学检查,在给予抗菌药物前,自前房或玻璃体腔采集标本,做涂片、微生物培养和药物敏感试验,以便明确诊断和指导治疗。 2.并非每例眼内炎患者都能明确其病原体,在未确定致病微生物前应给予经验治疗。 3.细菌性眼内炎可能存在多种细菌混合感染,因此应当选用可能覆盖病原菌抗菌药物,必要时联合用药。 4.给药途径有结膜下注射、静脉给药、玻璃体腔注射给药。玻璃体腔内注射抗菌药物是治疗重症细菌性眼内炎的有效方式。如感染不能控制,应施行玻璃体切除联合玻璃体腔内给药。 5.应用糖皮质激素有助于减轻炎症反应和眼组织的破坏,但应在局部或全身应用有效抗生素后24小时加用。【病原治疗】在病原尚未明确前,可参考患者发病时情况及处所,估计其最可能的病原菌,给予经验治疗。在明确病原后,如原治疗用药疗效不满意时,根据细菌药敏试验结果调整用药。玻璃体腔内给药浓度和剂量的选择十分重要,应达到有效治疗又不能伤害视网膜。需全身给药者,药物的选用参见表4.24。表4.24 细菌性眼内炎的病原治疗病原菌宜选药物可选药物金葡菌、表皮葡萄球菌(甲氧西林耐药)万古霉素或去甲万古霉素阿米卡星、头孢唑啉金葡菌、表皮葡萄球菌(甲氧西林敏感)苯唑西林头孢唑啉、左氧氟沙星肺炎链球菌头孢唑啉左氧氟沙星肠杆菌属头孢吡肟环丙沙星、阿米卡星(联合)克雷伯菌属头孢噻肟或头孢曲松同上铜绿假单胞菌头孢他啶、妥布霉素(联合)同上阴道感染阴道感染根据病因和病原体的不同,可分为细菌性阴道病、念珠菌性外阴阴道病和滴虫性阴道炎。细菌性阴道病的最常见病原体为阴道加德纳菌、各种厌氧菌和动弯杆菌属。念珠菌性外阴阴道病的病原体80%以上为白念珠菌;10%~20%为其他念珠菌属,如热带念珠菌、光滑念珠菌和近平滑念珠菌。滴虫性阴道炎的病原体为毛滴虫,可同时合并细菌或念珠菌感染。【治疗原则】1. 取阴道分泌物作病原体检查,通常在显微镜下检查即可诊断,必要时再做培养。念珠菌性外阴阴道病必须做细菌培养,获病原菌后做药敏试验,根据不同病原体选择抗菌药物。如为两种病原体同时感染,如念珠菌性外阴阴道病和滴虫性阴道炎,可同时使用两种抗菌药物,或先局部用药治疗念珠菌性外阴阴道病后再局部用药治疗滴虫性阴道炎。2. 应同时去除病因,如停用广谱抗菌药物、控制糖尿病等。3. 治疗期间避免性生活。4. 抗菌药物使用必须按疗程完成,因阴道上皮为多层,月经周期中最多达45层,黏膜多皱褶,治疗不彻底容易复发。细菌性阴道病的治疗应常规在下次月经后再使用1个疗程。5. 妊娠期应选择阴道局部用药,妊娠初3个月,禁用可能对胎儿有影响的药物。6. 单纯性念珠菌性外阴阴道病患者应首选阴道局部用药;严重或多次复发性患者应全身和局部同时用抗菌药物;多次复发性患者的抗菌药物疗程应延长,或预防性间歇用药。【病原治疗】见表4.25表4.25 阴道感染的病原治疗病原宜选药物用药途径备注厌氧菌或阴道加德纳菌甲硝唑替硝唑或克林霉素全身和/或局部全身全身或局部宜单次口服大剂量(2 g)宜单次口服大剂量(2 g)念珠菌制霉菌素或咪康唑克霉唑伊曲康唑或氟康唑局部局部全身宜大剂量、短疗程宫颈炎宫颈炎分急性和慢性两类。急性宫颈炎最常见的病原是淋病奈瑟球菌(以下简称淋菌)和沙眼衣原体,均为性传播疾病;也可由葡萄球菌属、链球菌属和肠球菌属引起。【治疗原则】1.急性或慢性宫颈炎怀疑为淋菌或衣原体感染者,应取宫颈管分泌物作显微镜检及细菌培养。涂片找到细胞内革兰阴性双球菌时,可诊断为淋菌性阴道炎。沙眼衣原体感染可根据涂片中在多形核白细胞内外未见革兰阴性双球菌,高倍显微镜下每视野多形核白细胞>15个,或油镜下可见每视野多形核白细胞>10个作出初步诊断,衣原体抗原检测阳性的患者可确认为沙眼衣原体宫颈炎。2.治疗期间避免性生活。3.抗菌药物的剂量和疗程必须足够。4.约50%的淋菌性宫颈炎合并沙眼衣原体感染,应同时应用对这两种病原体有效的抗菌药物。【病原治疗】见表4.26表4.26 宫颈炎的病原治疗*疾病病原体首选抗菌药物可选抗菌药物淋菌性宫颈炎淋病奈瑟球菌头孢曲松,大观霉素(单剂)氟喹诺酮类,多西环素非淋菌性宫颈炎沙眼衣原体多西环素,大环内酯类氟喹诺酮类注:* 葡萄球菌属、链球菌属和肠球菌属等感染所致宫颈炎的病原治疗参阅“盆腔炎性疾病”。盆腔炎性疾病盆腔炎性疾病主要包括子宫内膜炎、子宫肌炎、输卵管炎或脓肿、输卵管卵巢炎或脓肿、盆腔结缔组织炎、盆腔脓肿和盆腔腹膜炎等。常见的病原体有葡萄球菌属、链球菌属、大肠埃希菌和淋病奈瑟球菌等需氧菌,脆弱拟杆菌、消化链球菌、产气荚膜杆菌等厌氧菌,以及沙眼衣原体、解脲脲原体和病毒等。【治疗原则】1.采取血、尿、宫颈管分泌物和盆腔脓液等标本做培养及药敏试验。2.发热等感染症状明显者,应全身应用抗菌药物。3.盆腔炎症大多为需氧菌和厌氧菌混合感染,应使用能覆盖常见需氧和厌氧病原菌的抗菌药物。病原检查获阳性结果后依据药敏试验结果调整用药。4.抗菌药物的剂量应足够,疗程宜较长,以免病情反复发作或转成慢性。初始治疗时宜静脉给药;病情好转后可改为口服。【病原治疗】1.宜选药物:头孢噻肟+多西环素,或庆大霉素+克林霉素2.可选药物:氨苄西林/舒巴坦或阿莫西林/克拉维酸+多西环素,或氟喹诺酮类+甲硝唑性传播疾病常见的性传播疾病包括梅毒、淋病、非淋菌性尿道炎(或宫颈炎)、软下疳、性病性淋巴肉芽肿等,主要通过性接触传播。梅毒根据传播途径可分为获得性(后天)梅毒和胎传(先天)梅毒;根据病程可分为早期梅毒和晚期梅毒。早期梅毒又分一期梅毒和二期梅毒,晚期梅毒又称三期梅毒;此外还有潜伏梅毒,又称隐性梅毒。早期梅毒传染性大,破坏性小,经足量规范治疗可彻底治愈;晚期梅毒传染性小,破坏性大,经治疗只能减轻症状而难以彻底治愈。【治疗原则】1.明确诊断后应参照卫生部2000年颁布的《性病诊疗规范和性病治疗推荐方案》尽早开始规范治疗。2.治疗期间禁止性生活。3.同时检查和治疗性伴侣。【病原治疗】见表4.27。表 4.27 性传播疾病的病原治疗疾病病原宜选药物可选药物备注梅毒梅毒螺旋体普鲁卡因青霉素或苄星青霉素红霉素,多西环素1. 用青霉素前做皮肤试验2. 青霉素过敏者可选用红霉素或多西环素,但妊娠患者不宜用多西环素,其所生的新生儿应采用青霉素补充治疗3. 治疗时应注意避免赫氏反应淋病淋病奈瑟球菌头孢曲松或大观霉素氟喹诺酮类,多西环素必要时联合应用抗沙眼衣原体药软下疳杜克雷嗜血杆菌阿奇霉素,头孢曲松红霉素,氟喹诺酮类,大观霉素非淋菌尿道炎衣原体或支原体多西环素,大环内酯类氟喹诺酮类性病性淋巴肉芽肿沙眼衣原体L1、L2、L3大环内酯类多西环素深部真菌病根据病原菌的致病力可分为致病性真菌和条件致病性真菌。致病性真菌本身具有致病性,包括组织浆胞菌、粗球孢子菌、巴西副球孢子菌、皮炎芽生菌、暗色真菌、足分枝菌和孢子丝菌等,此类真菌所致感染多呈地区流行。条件致病性真菌有念珠菌属、隐球菌属、曲霉属、毛霉属、放线菌属、奴卡菌属等,此类真菌致病性低,通常不感染正常人,但正常人大量接触后或免疫功能低下者易感染。【治疗原则】1.应首先在感染部位采取标本进行涂片检查及培养,找到病原真菌时方可确诊。自无菌部位采取的标本培养阳性者为疑似病例。2.根据感染部位、病原菌种类选择用药。在病原真菌未明确前,可参考常见的病原真菌给予经验治疗;明确病原菌后,可根据经验治疗的疗效和药敏试验结果调整给药。3.疗程需较长,一般为6~12周或更长。4.严重感染的治疗应联合应用具有协同作用的抗真菌药物,并应静脉给药,以增强疗效并延缓耐药菌株的产生。5.在应用抗真菌药物的同时,应积极治疗可能存在的基础疾病,增强机体免疫功能。6.有指征时需进行外科手术治疗。【病原治疗】见表4.28。表中抗真菌药的选用仅根据其抗真菌活性列出,临床应用中尚需依据患者感染部位、感染严重程度、患者基础情况以及抗真菌药物在人体内分布特点及其毒性大小,综合考虑选用不同的药物及治疗方案。表4.28 深部真菌感染的病原治疗病原宜选药物可选药物念珠菌属两性霉素B±氟胞嘧啶,氟康唑两性霉素B含脂制剂,制霉菌素限局部应用隐球菌属两性霉素B+氟胞嘧啶氟康唑、两性霉素B含脂制剂+氟胞嘧啶曲霉两性霉素B伊曲康唑,两性霉素B含脂制剂毛霉两性霉素B放线菌属氨苄西林或青霉素多西环素,头孢曲松,克林霉素、红霉素诺卡菌属复方磺胺甲噁唑米诺环素组织浆胞菌两性霉素B、伊曲康唑两性霉素B含脂制剂,氟康唑球孢子菌两性霉素B酮康唑,氟康唑皮炎芽生菌两性霉素B伊曲康唑,氟康唑暗色真菌酮康唑两性霉素B+氟胞嘧啶孢子丝菌属伊曲康唑碘化钾,两性霉素B,氟康唑注:氟胞嘧啶不宜单用。分枝杆菌感染结核分枝杆菌感染【治疗原则】1. 贯彻抗结核化学药物治疗(以下简称化疗)的“十字方针”:(1) 早期:应尽可能早发现和早治疗。(2) 联合:联合应用多种抗结核病药物,提高杀菌力,防止产生耐药性。(3) 适量:剂量适当,减少不良反应和细菌耐药性的产生。(4) 规则:按照化疗方案,按时、规范服药。(5) 全程:必须教育患者坚持完成全疗程治疗。2. 化疗方案的制订与调整用药的基本原则:(1) 按照患者不同的病变类型选用国际和国内推荐的标准化疗方案。(2) 对获得性耐药患者的化疗方案中,至少包含有2种或2种以上患者未曾用过或病原菌对之敏感的药物。(3) 切忌中途单一换药或加药,亦不可随意延长或缩短疗程。掌握好停药或换药的原则。(4) 治疗过程中偶尔出现一过性耐药,无须改变正在执行的化疗方案。(5) 合并人类免疫缺陷病毒感染或艾滋病患者避免使用利福平。3. 痰结核菌阳性的肺结核病患者是治疗的主要对象,痰菌阴性但病灶活动者亦应予以治疗。【病原治疗】1. 一般分为强化治疗阶段(强化期)和巩固治疗阶段(巩固期),标准短程化疗(疗程6~9个月)方案中强化阶段以3~4种药物联合应用8~12周,巩固阶段以2~3种药物联合应用。2. 用药方式:(1)全程每日用药;(2)强化期每日用药,巩固期间歇用药;(3)全程间歇用药。3. 治疗慢性传染性肺结核、耐多药结核病的可选药物:对氨水杨酸、丙硫异烟胺、卷曲霉素、环丝氨酸、阿米卡星、氧氟沙星等氟喹诺酮类和克拉霉素、氯法齐明等。4. 治疗慢性传染性肺结核、耐多药结核病的疗程:强化期至少3个月,巩固期至少18个月。非结核分枝杆菌感染【治疗原则】1. 不同种类的非结核分枝杆菌对药物治疗反应不一,故应尽早进行病原检查和药敏试验,选用抗菌药物。2. 结核病用药的“十字方针”也适用于非结核分枝杆菌病,通常需联合用药,一般以3~5种药物为宜。3. 多数非结核分枝杆菌病,疗程为6~24个月。4. 某些快生长型非结核分枝杆菌病,可能需要同时外科手术治疗。5. 人类免疫缺陷病毒感染或艾滋病患者合并鸟分支杆菌复合群感染者须终身用药,但应避免使用利福平。【病原治疗】非结核分枝杆菌病的主要病原菌有鸟分枝杆菌复合群(MAC)、龟分枝杆菌、脓肿分枝杆菌、偶然分枝杆菌、溃疡分枝杆菌等。常用的药物有克拉霉素、阿奇霉素、异烟肼、利福平、乙胺丁醇、利福喷汀、氯法齐明、喹诺酮类、阿米卡星等,阿米卡星用药不可超过3个月。麻风分枝杆菌感染麻风分枝杆菌感染主要通过与麻风病患者的长期密切接触传播。【治疗原则】1.明确诊断后应尽早开始规范治疗。2.世界卫生组织推荐用多种药物联合化疗,可提高疗效,降低复发率。3.应密切注意治疗药物的不良反应,用药期间应定期检查血常规和肝功能。【病原治疗】世界卫生组织推荐的成人麻风病患者治疗方案如下:1.多菌型:利福平+氨苯砜+氯法齐明,疗程24个月。2.少菌型:利福平+氨苯砜,疗程6个月。白喉本病为由白喉棒状杆菌引起的急性传染病。【治疗原则】1. 用药前,取咽喉部假膜边缘处分泌物做涂片革兰染色及细菌培养,以明确病原。2. 涂片见到疑似白喉棒状杆菌、有白喉患者接触史或去过白喉流行区、以往未接种过白喉疫苗者,应立即予以白喉抗毒素及抗菌药物治疗。3. 涂片找到疑似白喉棒状杆菌,即使无白喉患者接触史、未去过白喉流行区,亦需立即采取上述治疗措施,并等待细菌培养结果。【病原治疗】1. 抗菌药物首选青霉素。青霉素过敏的患者可用红霉素等大环内酯类或克林霉素。疗程7~10天,直至咽拭子培养阴性。2. 同时用白喉抗毒素。青霉素不能代替白喉抗毒素。3. 用青霉素及白喉抗毒素前均须先进行皮肤过敏试验。百日咳本病为百日咳博德特菌引起的急性呼吸道传染病。【治疗原则】1. 在给予抗菌药物前先取鼻咽分泌物标本做细菌培养及药敏试验,以明确病原。2. 有百日咳接触史、典型阵发性痉咳(新生儿及幼婴可无典型痉咳,成人或年长儿可仅有干咳及长期咳嗽)、周围血象示白细胞总数增高[(20~30)×109/L]、分类淋巴细胞明显增加(0.60~0.80)者,百日咳临床诊断成立,应立即开始抗菌治疗。3. 痉咳后期患者不需用抗菌药物,对症治疗即可。【病原治疗】1. 首选红霉素或复方磺胺甲噁唑。2. 肝功能异常者可口服阿莫西林或阿莫西林/克拉维酸。疗程7~10天。猩红热本病主要由A组溶血性链球菌引起,极少数可由C、G组溶血性链球菌引起。【治疗原则】1.开始抗菌治疗前,应先作咽拭子培养,以明确病原。2.有典型的猩红热临床表现者,应立即开始抗菌治疗。3.治疗结束后3天再进行咽拭子培养,如果仍呈阳性,应继续用药至咽拭子培养阴性。【病原治疗】1.首选青霉素,疗程10天。2.对青霉素过敏的患者可用第一代或第二代头孢菌素(有青霉素过敏性休克史者不可用头孢菌素类),或红霉素等大环内酯类抗生素,疗程均需10天。鼠疫本病病原菌为鼠疫耶尔森菌,属甲类传染病。一旦发现,应立即向有关部门报告。【治疗原则】1. 患者应强制住院,住单间病房,严格按甲类传染病消毒与隔离,病房环境应达到无鼠、无蚤。2. 禁止挤压淋巴结。3. 早期足量应用抗菌药物。【病原治疗】1. 宜选药物: 庆大霉素或链霉素2. 可选药物:多西环素或环丙沙星。炭疽本病病原菌为炭疽芽孢杆菌,属乙类传染病。一旦发现,应立即向有关部门报告。【治疗原则】1. 患者应强制住院,严格隔离。2. 皮肤损害禁忌挤压及手术切开。3. 尽早应用抗菌药物。【病原治疗】见表4.29。表4.29 炭疽的病原治疗疾病宜选药物可选药物备注皮肤炭疽环丙沙星多西环素,阿莫西林疗程60天吸入炭疽环丙沙星,多西环素+克林霉素±利福平青霉素G开始治疗时用注射剂,疗程60天破伤风本病病原菌为破伤风梭菌。新生儿破伤风应按乙类传染病报告。【治疗原则】1. 患者应住院治疗,环境要安静,避免刺激。2. 皮肤损害的清创应在使用抗生素、镇静剂后1小时内进行。3. 及早应用抗毒素及抗菌药物。遇有较深伤口或污秽创伤时应预防注射破伤风抗毒素。【病原治疗】1.抗毒素:人抗破伤风抗毒素用前不需要做皮肤试验。马抗破伤风抗血清应用前做皮肤试验,阳性者应采用脱敏疗法。2.抗菌药物:宜选药物为青霉素或多西环素(静脉给药);可选药物为甲硝唑。气性坏疽本病病原菌为产气荚膜梭菌。一旦发现,应立即以特殊感染病例报告医院感染管理部门。【治疗原则】1. 患者住单间病房并实施床旁接触隔离。2. 尽早进行清创术,清除感染组织及坏死组织。取创口分泌物做需氧及厌氧培养。必要时应截肢。3. 早期足量应用抗厌氧菌药物,合并需氧菌感染时联合应用抗需氧菌药物。【病原治疗】1. 宜选药物:青霉素+克林霉素。2. 可选药物:多西环素,氯霉素,头孢曲松或红霉素。伤寒和副伤寒等沙门菌感染伤寒和副伤寒是一类常见的急性消化道传染病,除病原体、免疫性各不相同外,两者在病理变化、流行病学、临床特点及防治措施等方面均相近。【治疗原则】1.拟诊或确诊患者应按肠道传染病隔离,临床症状消失后,每隔5天取粪便标本做细菌培养,连续2次培养阴性可解除隔离。2.在给予抗菌治疗前应留取血标本或粪、尿标本进行细菌培养,获病原菌后做药敏试验。必要时可按药敏试验结果调整用药。3.疗程一般为10~14天。病情较重者病程初期可静脉给药,病情稳定后可改为口服给药。4.抗菌治疗结束后仍需随访粪、尿培养,以除外带菌状态。如为带菌者,应予治疗。【病原治疗】1.首选氟喹诺酮类,但儿童和妊娠期、哺乳期患者不宜应用。2.头孢曲松、头孢噻肟适用于儿童和妊娠期、哺乳期患者以及耐药菌所致伤寒患者。3.亦可选用阿莫西林或氨苄西林、复方磺胺甲噁唑或氯霉素。新生儿、妊娠期患者及肝功能明显损害的患者避免应用氯霉素。应用氯霉素期间应定期复查周围血象,监测其血液系统毒性。4.伤寒带菌者治疗可选用阿莫西林或氟喹诺酮类口服,疗程6周。布鲁菌病本病病原菌为布鲁菌属,属乙类传染病。一旦发现,应立即向有关部门报告。【治疗原则】早期足量应用抗菌药物,疗程需较长,必要时可重复疗程。【病原治疗】1.宜选药物:多西环素 6周+庆大霉素(或链霉素)2~3周;2.可选药物:多西环素 联合利福平6周,或复方磺胺甲噁唑6周+庆大霉素2周 。钩端螺旋体病本病是由各种不同型别的致病性钩端螺旋体引起的急性全身性传染病。【治疗原则】1.早期发现、早期诊断、早期休息与就地治疗。2.尽早进行抗菌药物治疗,可杀灭钩端螺旋体、减轻病情、减少器官损害及缩短病程。3.为避免治疗后出现赫氏反应,初始治疗阶段抗菌药物的剂量宜小。【病原治疗】1.首选青霉素。2.亦可选用阿莫西林、多西环素、庆大霉素、红霉素、氯霉素等治疗。回归热本病由回归热疏螺旋体引起,根据传播途径,可分为有虱传回归热和蜱传回归热。【治疗原则】1. 虱传回归热和蜱传回归热抗菌治疗原则相同2. 初始治疗时抗菌药物的剂量不宜过大,以免出现赫氏反应。【病原治疗】首选青霉素,可选药物有四环素、氯霉素、红霉素、头孢曲松等。莱姆病本病由伯氏疏螺旋体引起,为一种可能慢性化的虫媒传染病。【治疗原则】在不同疾病阶段选用抗菌药物有所不同,疗程应足够,以彻底杀灭螺旋体。游走性红斑疗程10~20天;有心肌炎、脑膜炎、关节炎者疗程3~4周。【病原治疗】见表4.30。表4.30 莱姆病的病原治疗疾病状况宜选药物可选药物备注游走性红斑多西环素阿莫西林,头孢呋辛酯,红霉素红霉素治疗者复发率较高心肌炎头孢曲松,头孢噻肟,青霉素多西环素,阿莫西林面神经麻痹多西环素,阿莫西林头孢曲松脑膜(脑)炎头孢曲松头孢噻肟,青霉素关节炎多西环素,阿莫西林头孢曲松,青霉素孕妇阿莫西林青霉素过敏患者用大环内酯类立克次体病【治疗原则】立克次体为细胞内寄生微生物,抗菌药物应用必须坚持完成全疗程(7天)。【病原治疗】见表4.31。表4.31 立克次体病的病原治疗 疾病病原体宜选药物可选药物备注流行性斑疹伤寒普氏立克次体多西环素四环素,氯霉素地方性斑疹伤寒莫氏立克次体多西环素四环素,氯霉素恙虫病恙虫病东方体多西环素四环素,氯霉素,环丙沙星Q热贝纳可克斯体多西环素四环素,氯霉素慢性患者可加用利福平
任建谋 副主任医师 扶风县中医院 急诊科1.2万人已读



