深圳市龙岗区妇幼保健院科普号
- 精选 家长问:双歧杆菌三联活菌肠溶胶囊,宝宝怎么吃?
今天有家长问:双歧杆菌三联活菌肠溶胶囊,宝宝怎么吃?双歧杆菌三联活菌肠溶胶囊婴儿的用量,如果宝宝较小,在一周岁内服用时,一般可以服用半粒或结合医生的意见,给孩子服用1/3-1/4粒。稍大一些的宝宝,或两周以上可以每一次服用一粒。一周岁内可以每次吃半粒,两周岁以上儿童每次可以吃一粒。双歧杆菌胶囊里面主要的成分就是长型的双歧杆菌、嗜热链球菌、保加利亚乳杆菌三种活性的成分,被称为三联活菌。婴儿服用药物之后,能够治疗肠道菌群失调引起的腹泻或慢性的腹泻,及长期服用抗生素治疗没有效果的便秘和腹泻患者。服用后可以补充人体正常生理细菌,还可以调节肠道的菌群平衡。药物是一种活菌制剂,所以应冷藏保存。
 严智腾 主治医师 深圳市龙岗区妇幼保健院 儿科360人已读
严智腾 主治医师 深圳市龙岗区妇幼保健院 儿科360人已读 - 精选 “甲旁亢”可不是“甲亢”!深圳专家用针孔消融为她除去病灶
南方都市报APP•深圳大健事转载2“我以前只听说过甲亢,这是第一次知道自己的症状跟甲状旁腺功能亢进(简称‘甲旁亢’)有关。”准备出院的余女士说道。今年36岁的她患肾衰多年,此前因大便异常、胃反酸伴上腹部胀痛近1个月,到深圳恒生医院求诊。经肾内科、消化内科、甲乳外科会诊后,确定主病灶在“甲旁亢”,于是入院到甲乳外科接受专科治疗。深圳恒生医院甲乳外科主任汤长江表示,甲旁亢与甲亢是两种不同的疾病。余女士因肾功能不全需长期接受透析治疗,引起继发性甲旁亢,激素水平升高导致血钙异常,出现肾结石、肠胃疾病等症状。这个疾病持续的时间越长危害越大,当血钙严重升高时,甚至会导致昏迷和心脏骤停,危及生命。汤长江主任团队在超声引导下及时为余女士施行了超微创甲状旁腺微波消融术,消融治疗时间不到4分钟,术后患者血钙及甲状旁腺素降至正常,以“小创伤”及时解除病灶。“在临床上,我们遇到了很多像余女士那样肾功能不全需长期透析的患者。经检查后,他们的甲状旁腺大多有问题。但很多人一开始并不自知。”汤长江主任说道,多数人有两对甲状旁腺,分别位于左右两叶甲状腺背面(或埋在其中)的中部和下部,主要功能为分泌甲状旁腺激素,调节机体内钙、磷的代谢,与甲状腺功能不相同。“甲状旁腺因位置不靠前,甲旁亢患者脖子不会明显变粗,与甲亢不同,其隐匿性更强,很容易被患者忽视。”汤长江主任表示,甲旁亢分为原发性甲旁亢和继发性甲旁亢。原发性甲旁亢是甲状旁腺自身病变导致甲状旁腺激素过多引起的临床症候群。继发性甲旁亢一般与肾功能失常有关,临床上很多透析病人因肾功能不全易导致低血钙或高血磷的发生,从而刺激甲状旁腺为提高血钙、降低血磷而分泌过多的甲状旁腺素。甲状旁腺激素高会引起血钙升高、骨吸收增加、高磷血症等危害。“余女士属于继发性甲旁亢类型。且此类甲旁亢的危害一般具有长期性和进行性特点。”汤长江表示,随着病情的发展,甲旁亢有可能引起多发肾结石及多种肠胃疾病,如十二指肠溃疡、胃炎、便秘等,病人还有可能会出现骨痛、骨钙化、肌肉无力、骨质疏松等症状,病理性骨折发生率将大大提高;当血钙严重升高时,甚至直接危及生命。汤长江主任表示,无论是原发性甲旁亢还是继发性甲旁亢,患者都需要及时接受手术治疗。为了让患者消除“切脖子”的恐惧,增强积极治疗的信心,汤长江在患者符合热消融治疗指征下,会先建议患者选择“针孔消融”的治疗方案。“甲状旁腺与喉软骨、喉肌肉和喉返神经关系极为密切。特别是喉返神经十分细小,很多情况下甲状旁腺就直接贴附在喉返神经上,传统开刀手术会有一定风险,且创伤相对较大。”汤长江解释,甲状旁腺微波消融治疗在是超声引导与监测下,通过微波穿刺针穿刺到预定位置后进行消融,消融区病变组织经高温凝固坏死,最终被人体吸收;穿刺针操作能更精准地保留预设好的正常甲状旁腺组织,确保人体内环境需求;术后颈部只留有2毫米左右的针眼,创伤更小。“传统手术切除甲状旁腺一般需要1-2小时,像余女士的情况,微波消融只用了不到4分钟的时间就完成消融治疗,患者恢复时间更快,可大大减少住院时间。”汤长江讲道。汤长江主任提醒,长期透析或者肾功能不全的患者,要定期复查甲状旁腺功能,一旦出现甲旁亢相关症状及体征,需及时就医并积极治疗,以免延误病情。来源:深圳恒生医院编辑:曾美媛
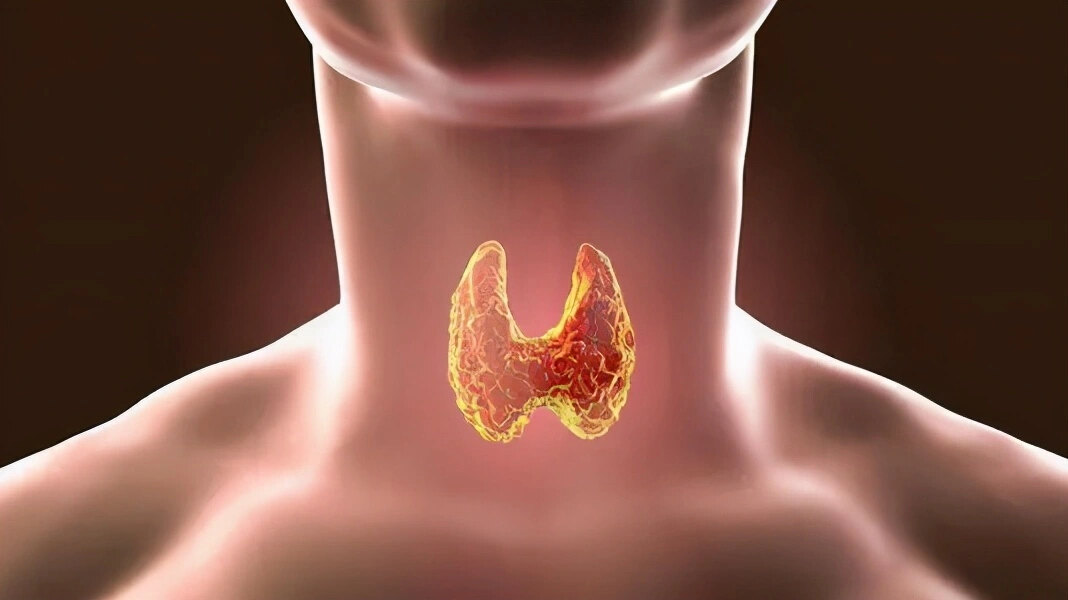 汤长江 主任医师 深圳市龙岗区妇幼保健院 普外科86人已读
汤长江 主任医师 深圳市龙岗区妇幼保健院 普外科86人已读 - 精选 【甲亢微创消融学习与交流】之三.
中国.成都.50期 .2023.02.16-20中国医师协会肿瘤消融规范化治疗培训班(综合部分),该期师资力量雄厚,集中了国内肿瘤消融治疗方面的实力派专家近30余人为授课老师,汤长江主任受邀讲授“微波消融治疗甲亢的并发症防范”,受到热烈欢迎,本期来自全国各地的学员270人、历时五天,完成面授培训与考试。
 汤长江 主任医师 深圳市龙岗区妇幼保健院 普外科49人已读
汤长江 主任医师 深圳市龙岗区妇幼保健院 普外科49人已读 - 精选 甲状腺结节科普知识
 汤长江 主任医师 深圳市龙岗区妇幼保健院 普外科26人已观看
汤长江 主任医师 深圳市龙岗区妇幼保健院 普外科26人已观看 - 精选 皮肤肿物为什么要分次切除
分次切除有几个作用:1.缩短术后最终瘢痕长度。2.减轻切口张力,从而减低瘢痕增生程度。3.减少切除后对周围结构的牵拉影响。4.将切口走向调整至我们想要的位置。(文章虽然有其他网站标识,但为本人原创图片)#切痣
 江乐文 副主任医师 深圳市龙岗区妇幼保健院 整形外科168人已读
江乐文 副主任医师 深圳市龙岗区妇幼保健院 整形外科168人已读 - 精选 局麻下儿童皮肤整形外科(皮肤肿物、附耳、多指等)
局麻下儿童皮肤整形外科治疗,适用于时长10分钟左右的皮肤浅层手术,避免了住院和全麻,大大便捷了患儿家长,受到很多家长的欢迎。(注:本视频模拟展示了局麻手术过程,参拍者同意视频进行科普展示,实际治疗过程中,患儿可能出现哭闹不配合的情形,可能需要医学控制体位。)
 江乐文 副主任医师 深圳市龙岗区妇幼保健院 整形外科294人已读
江乐文 副主任医师 深圳市龙岗区妇幼保健院 整形外科294人已读 - 精选 儿童抽动障碍诊断与治疗专家共识(2017实用版)
中华实用儿科临床杂志, 2017,32(15): 1137-1140. DOI: 10.3760/cma.j.issn.2095-428X.2017.15.005抽动障碍(tic disorders,TD)是一种起病于儿童时期、以抽动为主要表现的神经精神疾病。其临床表现多样,可伴多种共患病,部分患儿表现为难治性。2013年中华医学会儿科学分会神经学组制定了《儿童抽动障碍的诊断与治疗建议》[1],近年来又有新的认识。为了提高儿科及相关专业临床医师对TD的规范诊疗水平,避免误诊误治,制定此实用版,并更新了TD的诊断标准、治疗方法和部分用药,增加了难治性TD的治疗、TD教育干预和预后评估等内容。1 临床表现1.1 一般特征TD的起病年龄为2~21岁,以5~10岁最多见[2],10~12岁最严重[3];男性明显多于女性,男女之比为(3~5)1。1.2 抽动分类及特点1.2.1 抽动分类分为运动性抽动和发声性抽动。其中运动性抽动是指头面部、颈、肩、躯干及四肢肌肉不自主、突发、快速收缩运动;发声性抽动是口鼻、咽喉及呼吸肌群的收缩,通过鼻、口腔和咽喉的气流而发声。运动性抽动或发声性抽动可再细分为简单性和复杂性2类,有时二者不易分清[4]。40%~55%的患儿于运动性抽动或发声性抽动之前有身体局部不适感,称为感觉性抽动(sensory tics),被认为是先兆症状(前驱症状),年长儿尤为多见[5],包括压迫感、痒感、痛感、热感、冷感或其他异样感觉。1.2.2 抽动特点抽动表现为一种不自主、无目的、快速、刻板的肌肉收缩[6]。(1)抽动通常从面部开始,逐渐发展到头、颈、肩部肌肉,而后波及躯干及上、下肢;(2)可以从一种形式转变为另一种形式,或者出现新的抽动形式;(3)症状时好时坏,可暂时或长期自然缓解,也可因某些诱因而加重或减轻;(4)与其他运动障碍不同,抽动是在运动功能正常的情况下发生,非持久性存在,且症状可短暂自我控制。常见加重抽动的因素包括紧张、焦虑、生气、惊吓、兴奋、疲劳、感染、被人提醒等。常见减轻抽动的因素包括注意力集中、放松、情绪稳定等[5]。1.3 共患病约半数患儿共患1种或多种行为障碍,被称为共患病[7],包括注意缺陷多动障碍(attention-deficit hyperactivity disorder,ADHD)、学习困难(learning difficulties,LD)、强迫障碍(obsessive-compulsive disorder,OCD)、睡眠障碍(sleep disorder,SD)、情绪障碍(emotional disorder,ED)、自伤行为(self-injurious behavior,SIB)、品行障碍(conduct disorder,CD)、暴怒发作等[3,4]。其中共患ADHD最常见,其次是OCD。TD共患病越多,病情越严重[5]。共患病增加了疾病的复杂性和严重性,影响患儿学习、社会适应能力、个性及心理品质的健康发展,给治疗和管理增添诸多困难[7]。2 诊断2.1 诊断标准根据临床特点和病程长短,TD分为短暂性TD、慢性TD和Tourette综合征(Tourette syndrome,TS)3种类型。其诊断标准依据《国际疾病分类》第10版(ICD-10)[8]、《美国精神疾病诊断与统计手册》第5版(DSM-5)[9]和《中国精神障碍与诊断标准》第3版(CCMD-3)[10]。目前国内外多数学者倾向于采用DSM-5的诊断标准,具体如下。短暂性TD:(1)1种或多种运动性抽动和/或发声性抽动;(2)病程短于1年;(3)18岁以前起病;(4)排除某些药物或内科疾病所致;(5)不符合慢性TD或TS的诊断标准。慢性TD:(1)1种或多种运动性抽动或发声性抽动,病程中只有1种抽动形式出现;(2)首发抽动以来,抽动的频率可以增多或减少,病程在1年以上;(3)18岁以前起病;(4)排除某些药物或内科疾病所致;(5)不符合TS的诊断标准。TS:(1)具有多种运动性抽动及1种或多种发声性抽动,但二者不一定同时出现;(2)首发抽动后,抽动的频率可以增多或减少,病程在1年以上;(3)18岁以前起病;(4)排除某些药物或内科疾病所致。有些患儿不能归于上述任一类型诊断,属于尚未界定的其他类型TD,如成年期发病的TD(迟发性TD)。而难治性TD是近年来小儿神经/精神科临床逐渐形成的新概念,尚无明确定义,通常认为是指经过盐酸硫必利、阿立哌唑等抗TD药物足量规范治疗1年以上无效,病程迁延不愈的TD患者[2,11]。2.2 辅助检查TD的诊断缺乏特异性诊断指标,主要采用临床描述性诊断方法,依据患儿抽动症状及相关共患精神行为表现进行诊断。因此,详细询问病史是正确诊断的前提,体格检查包括神经、精神检查;可选择的辅助检查包括脑电图、神经影像、心理测验及实验室检查,目的在于评估共患病及排除其他疾病。TD的辅助检查结果一般无特征性异常,仅少数TD患儿可有非特异性改变;如脑电图检查可发现少数TD患儿背景慢化或不对称等,主要有助于鉴别癫痫发作;头颅CT或磁共振成像(MRI)等神经影像学检查主要在于排除基底核等部位有无器质性病变[12];心理测验有助于判别共患病。评估抽动严重程度可采用耶鲁综合抽动严重程度量表(YGTSS)[13]等进行量化评定,其TD严重程度判定标准:YGTSS总分<25分属轻度,25~50分属中度,>50分属重度。2.3 诊断流程临床诊断依赖于详细的病史询问、体检和相关辅助检查。应与患儿直接交流,观察抽动和一般行为表现,了解症状的主次、范围、演变规律及发生的先后过程,具体诊断流程见图1[5]。图1 TD诊断流程图Figure 1 Diagnostic flow chart of TD3 鉴别诊断肌张力障碍也是一种不自主运动引起的扭曲、重复运动或姿势异常,亦可在紧张、生气或疲劳时加重,易与TD相混淆,但肌张力障碍的肌肉收缩顶峰有短时间持续而呈特殊姿势或表情,异常运动的方向及模式较为恒定。诊断TD还需排除风湿性舞蹈病、肝豆状核变性、癫痫、心因性抽动及其他锥体外系疾病[14]。多种器质性疾病及有关因素也可以引起TD,即继发性TD,临床应加以鉴别。继发性TD包括遗传因素(如21-三体综合征、脆性X综合征、结节性硬化、神经棘红细胞增多症等)、感染因素(如链球菌感染、脑炎、神经梅毒、克-雅病等)、中毒因素(如一氧化碳、汞、蜂毒等中毒)、药物因素(如哌甲酯、匹莫林、安非他明、可卡因、卡马西平、苯巴比妥、苯妥因、拉莫三嗪等)及其他因素(如脑卒中、头部外伤、发育障碍、神经变性病等)[15]。4 治疗方法TD的治疗应确定治疗的靶症状(target symptoms),即对患儿日常生活、学习或社交活动影响最大的症状[16]。抽动通常是治疗的靶症状,对于轻度TD患儿,主要是心理疏导,密切观察;中重度TD患儿的治疗原则是药物治疗和心理行为治疗并重。而有些患儿靶症状是多动、冲动、强迫观念等共患病症状时,需在精神科医师等多学科指导下制定治疗方案。4.1 药物治疗对于影响到日常生活、学习或社交活动的中重度TD患儿,单纯心理行为治疗效果不佳时,需要加用药物治疗,包括多巴胺受体阻滞剂、α受体激动剂及其他药物等[17]。药物治疗应有一定的疗程,适宜的剂量,不宜过早换药或停药。4.1.1 常用药物儿科临床医师常用治疗TD的5种药物见表1,表中标签外用药是指超病种和超年龄适应证范围用药,用药前应与患儿家长进行有效沟通,并注意监测药物不良反应。亦有文献报道托吡酯(Topira-mate)[14]、丙戊酸钠(Sodium valproate)[18]等药物具有抗抽动作用。其中丙戊酸钠治疗剂量为15~30 mg/(kg·d),2次/d或3次/d,注意肝功能损害等不良反应;托吡酯治疗剂量为1~4 mg/(kg·d),2次/d,应注意食欲减退、体质量下降、泌汗障碍、认知损害等不良反应。表1 治疗抽动障碍的常用药物Table 1 Commonly used drugs for tic disorders4.1.2 治疗方案(1)一线药物:可选用硫必利、舒必利、阿立哌唑、可乐定等[19]。从最低起始剂量开始,逐渐缓慢加量(1~2周增加1次剂量)至治疗剂量。(2)强化治疗:病情基本控制后,需继续治疗剂量至少1~3个月,称为强化治疗。(3)维持治疗:强化治疗阶段后病情控制良好,仍需维持治疗6~12个月,维持剂量一般为治疗剂量的1/2~2/3。强化治疗和维持治疗的目的在于巩固疗效和减少复发。(4)停药:经过维持治疗阶段后,若病情完全控制,可考虑逐渐减停药物,减量期至少1~3个月。用药总疗程为1~2年。若症状再发或加重,则应恢复用药或加大剂量。(5)联合用药:当使用单一药物仅能使部分抽动症状改善,难治性TD亦需要联合用药。(6)如共患ADHD、OCD或其他行为障碍时,可转诊至儿童精神∕心理科进行综合治疗。4.2 非药物治疗4.2.1 心理行为治疗心理行为治疗是改善抽动症状、干预共患病和改善社会功能的重要手段[20]。轻症TD患儿多数采用单纯心理行为治疗即可奏效。通过对患儿和家长的心理咨询,调适其心理状态,消除病耻感,采用健康教育指导患儿、家长、老师正确认识本病,淡化患儿的抽动症状。同时可给予行为治疗,包括习惯逆转训练、效应预防暴露、放松训练、阳性强化、自我监察、消退练习、认知行为治疗等[15]。其中习惯逆转训练和效应预防暴露是一线行为治疗[21]。4.2.2 教育干预在对TD进行积极药物治疗的同时,对患儿的学习问题、社会适应能力和自尊心等方面予以教育干预。策略涉及家庭、学校和社会[22]。鼓励患儿多参加文体活动等放松训练,避免接触不良刺激,如打电玩游戏、看惊险恐怖片、吃辛辣食物等。家长可以将患儿的发作表现摄录下来,就诊时给医师观看,以便于病情的判别。家长应与学校老师多沟通交流,并通过老师引导同学不要嘲笑或歧视患儿。鼓励患儿大胆与同学及周围人交往,增进社会适应能力。4.3 难治性TD的治疗在排除诊断错误、选药不当、剂量不足、不良反应不耐受、用药依从性差等假性难治性TD后可采用综合治疗方法,包括联合用药、尝试新药、非药物治疗、共患病治疗等。其中联合用药包括抗TD药物联用、抗TD药物与治疗共患病药物联用等,非药物治疗包括心理治疗、神经调控治疗和手术治疗等,也可以进行药物治疗与非药物治疗联用。已有报道治疗难治性TD新药包括新型D1/D5受体拮抗剂(如依考匹泮)、囊泡单胺转运体抑制剂(如四苯喹嗪)、尼古丁类药物(如美卡拉明)、大麻类药物(如四氢大麻酚)、谷氨酸类药物(如利鲁唑)、γ-氨基丁酸、非那雄胺、欧米珈-3等[23]。也有报道显示对于一些药物难治性TD患儿,可尝试重复经颅磁刺激(repetitive transcranial magnetic stimulation,rTMS)、经颅微电流刺激(cranial electrotherapy stimulation,CES)、脑电生物反馈(electroencephalogram biofeedback)等神经调控疗法;少部分可考虑转诊至神经外科行深部脑刺激(deep brain stimulation,DBS)[24],但属于有创侵入性治疗,主要适用于年长儿(12岁以上)或成人难治性TD。应用多受体调节药物联合治疗或探索新药,已成为难治性TD治疗的趋势[25]。通常对于难治性TD患儿,需要寻求多学科协作(MDT),及时转诊至儿童精神科或功能神经外科治疗。5 预后评估TD症状可随年龄增长和脑部发育逐渐完善而减轻或缓解,需在18岁青春期过后评估其预后,总体预后相对良好。大部分TD患儿成年后能像健康人一样工作和生活,但也有少部分患者抽动症状迁延或因共患病而影响工作和生活质量。TD患儿到成年期的3种结局[3]:近半数患者病情完全缓解;30%~50%的患者病情减轻;5%~10%的患者一直迁延至成年或终生,病情无变化或加重,可因抽动症状或共患病而影响患者生活质量。TD患儿的预后与是否合并共患病、是否有精神或神经疾病家族史及抽动严重程度等危险因素有关[26]。(刘智胜 秦炯 王家勤 姜玉武 罗蓉 蔡方成 林庆 执笔)参与本共识审定专家(以单位和姓氏拼音为序):参与本共识审定专家(以单位和姓氏拼音为序):安徽医科大学第一附属医院(唐久来、吴德);澳门仁伯爵综合医院(蔡翔);北京大学第一医院(韩颖、姜玉武、林庆、杨志仙);北京大学人民医院(符娜、秦炯);重庆医科大学附属儿童医院(蔡方成、洪思琦、蒋莉);海南省人民医院(阙利双);河北省沧州市人民医院(王荣);河南省人民医院(高丽);复旦大学附属儿科医院(孙道开、王艺、郁莉斐、周水珍);福建医科大学附属协和医院(陈燕惠、胡君);广西医科大学第一附属医院(韩蕴丽);广州市妇女儿童医疗中心(麦坚凝、杨思达);哈尔滨市儿童医院(王春雨、王葳);杭州市儿童医院(李光乾);河北省儿童医院(施荣富);吉林大学第一附属医院(梁东、梁建民);江西省儿童医院(钟建民);中国人民解放军总医院(杨光、邹丽萍);兰州大学第二医院(陈永前);内蒙古医科大学附属医院(杨光路);宁夏医科大学总医院(卞广波);青海省妇幼保健院(王守磊);山东大学齐鲁医院(李保敏、孙若鹏);山西省儿童医院(韩虹);上海儿童医学中心(王纪文、王治平);上海交通大学医学院附属新华医院(李玲);深圳市儿童医院(廖建湘);首都儿科研究所附属儿童医院(陈倩、王立文、杨健);首都医科大学附属北京儿童医院(方方);四川大学华西第二医院(罗蓉、钟佑泉);苏州大学附属儿童医院(李岩);天津市儿童医院(张玉琴);华中科技大学同济医学院附属武汉儿童医院(刘智胜、孙丹);华中科技大学同济医学院附属同济医院(刘艳);乌鲁木齐市儿童医院(陈曦);西安交通大学医学院第二附属医院(黄绍平、杨琳);西藏自治区人民医院(赵蓉);新疆维吾尔自治区人民医院(孙岩);新乡医学院(郭学鹏);新乡医学院第三附属医院(王家勤);云南省第一人民医院(汤春辉);中国医科大学附属盛京医院(王华、张俊梅);中南大学湘雅医院(彭镜、尹飞);浙江大学附属儿童医院(高峰);遵义医学院附属医院(束晓梅)参考文献[1]中华医学会儿科学分会神经学组.儿童抽动障碍的诊断与治疗建议[J].中华儿科杂志,2013,51(1):72-75.DOI:10.3760/cma.j.issn.0578-1310.2013.01.015.The Neurology Group of Chinese Pediatric Society,Chinese Medical Association.Diagnosis and treatment of tic disorder in children[J].Chin J Pediatr,2013,51(1):72-75.DOI:10.3760/cma.j.issn.0578-1310.2013.01.015.[2]rKurlanR.Handbook of Tourette′s Syndrome and Related Tic and Behavioral Disorders[M].2nd ed.New York:Maecel Dekker,2005:155-171.[3]OluwabusiOO,ParkeS,AmbrosiniPJ.Tourette syndrome associated with attention deficit hyperactivity disorder:the impact of tics and psychopharmacological treatment options[J].World J Clin Pediatr,2016,5(1):128-135.DOI:10.5409/wjcp.v5.i1.128.[4]KurlanR.Clinical practice.Tourette′s syndrome[J].N Engl J Med,2010,363(24):2332-2338.DOI:10.1056/NEJMcp1007805.[5]刘智胜.儿童抽动障碍诊断要点[J].中国实用儿科杂志,2012,27(7):481-485.LiuZS.Diagnostic points of tic disorder in children[J].Chin J Pract Pediatr,2012,27(7):481-485.[6]SingerHS.Tourette syndrome and other tic disorders[J].Handb Clin Neurol,2011,100:641-657.DOI:10.1016/B978-0-444-52014-2.00046-X.[7]刘智胜.Tourette综合征共患病的诊治进展[J].中国儿童保健杂志,2010,18(2):94-95,99.LiuZS.Progress in diagnosis and treatment of Tourette syndrome comorbidity[J].Chin J Child Health Care,2010,18(2):94-95,99.[8]World Health Organization.The ICD-10 classification of mental and behavioural disorders:clinical descriptions and diagnostic guidelines[EB/OL].http://www.who.int/classifications/icd/en/bluebook.pdf.[9]American Psychiatric Association.Diagnostic and statistical manual of mental disorders(DSM-5)[M].5th ed.Arlington,VA:American Psychiatric Association,2013:81.[10]中华医学会精神科分会.中国精神障碍分类与诊断标准[M].3版.济南:山东科学技术出版社,2001:9-125.rChinese Neurology Society,Chinese Medical Association.Classification and diagnostic criteria of mental disorders in China[M].3rd ed.Jinan:Shandong Science and Technology Press,2001:9-125.[11]崔永华,郑毅,刘寰忠.难治性抽动秽语综合征的临床特点[J].上海精神医学,2005,17(1):13-17.DOI:10.3969/j.issn.1002-0829.2005.01.004.CuiYH,ZhengY,LiuHZ.Clinical characteristics of refractory Tourette syndrome[J].Shanghai Arch Psychiatry,2005,17(1):13-17.DOI:10.3969/j.issn.1002-0829.2005.01.004.[12]李惠琳,孙锦华,杜亚松.儿童抽动障碍脑磁共振成像研究进展[J].实用儿科临床杂志,2011,26(6):457-459.DOI:10.3969/j.issn.1003-515X.2011.06.024.LiHL,SunJH,DuYS.Study progress of brain magnetic resonance imaging in children with Tic disorders[J].J Appl Clin Pediatr,2011,26(6):457-459.DOI:10.3969/j.issn.1003-515X.2011.06.024.[13]LeckmanJF,RiddleMA,HardinMT,et al.The Yale global tic seve-rity scale:initial testing of a clinician-rated scale of tic severity[J].J Am Acad Child Adolesc Psychiatry,1989,28(4):566-573.DOI:10.1097/00004583-198907000-00015.[14]GanosC,MartinoD.Tics and tourette syndrome[J].Neurol Clin,2015,33(1):115-136.DOI:10.1016/j.ncl.2014.09.008.[15]JankovicJ,KurlanR.Tourette syndrome:evolving concepts[J].Mov Disord,2011,26(6):1149-1156.DOI:10.1002/mds.23618.[16]刘智胜.儿童抽动障碍[M].2版.北京:人民卫生出版社,2015:115-148.rLiuZS.Tic disorders in children[M].2nd ed.Beijing:People′s Medical Publishing House,2015:115-148.[17]PárragaHC,HarrisKM,PárragaKL,et al.An overview of the treatment of Tourette′s disorder and tics[J].J Child Adolesc Psychopharmacol,2010,20(4):249-262.DOI:10.1089/cap.2010.0027.[18]YeL,LippmannS.Tourette disorder treated with valproic acid[J].Clin Neuropharmacol,2014,37(1):36-37.DOI:10.1097/WNF.0000000000000013.[19]Tagwerker GloorF,WalitzaS.Tic disorders and tourette syndrome:current concepts of etiology and treatment in children and adolescents[J].Neuropediatrics,2016,47(2):84-96.DOI:10.1055/s-0035-1570492.[20]卢大力,苏林雁.儿童抽动障碍心理评估及心理治疗[J].中国实用儿科杂志,2012,27(7):494-499.LuDL,SuLY.Psychological assessment and psychotherapy of tic di-sorder in children[J].Chin J Pract Pediatr,2012,27(7):494-499.[21]VerdellenC,van de GriendtJ,HartmannA,et al.European clinical guidelines for Tourette syndrome and other tic disorders.Part III:behavioural and psychosocial interventions[J].Eur Child Adolesc Psychiatry,2011,20(4):197-207.DOI:10.1007/s00787-011-0167-3.[22]NusseyC,PistrangN,MurphyT.How does psychoeducation help? A review of the effects of providing information about Tourette syndrome and attention-deficit/hyperactivity disorder[J].Child Care Health Dev,2013,39(5):617-627.DOI:10.1111/cch.12039.[23]KiousBM,Jimenez-ShahedJ,ShprecherDR.Treatment-refractory Tourette syndrome[J].Prog Neuropsychopharmacol Biol Psychiatry,2016,70:227-236.DOI:10.1016/j.pnpbp.2016.02.003.[24]MathewsCA,SternJS.The First World congress on tourette syndrome and tic disorders:controversies and hot topics in etiology and treatment[J].Front Neurosci,2016,10:246.DOI:10.3389/fnins.2016.00246.[25]郑毅.儿童抽动障碍药物治疗[J].中国实用儿科杂志,2012,27(7):491-494.ZhengY.Drug therapy for tic disorder in children[J].Chin J Pract Pediatr,2012,27(7):491-494.[26]HassanN,CavannaAE.The prognosis of Tourette syndrome:implications for clinical practice[J].Funct Neurol,2012,27(1):23-27.
吕智海 主任医师 深圳市龙岗区妇幼保健院 小儿康复科5805人已读 - 精选 一岁以内仰卧位、俯卧位、坐位和立位姿势发育规律(附图)
参照李晓捷教授主编人民卫生出版社十二五规划教材《人体发育学》书中内容,简单以图片形式介绍婴儿期宝宝仰卧位、俯卧位、坐位和立位姿势发育规律,家长们可以对照此表简单评估是否存在运动发育迟缓,如果有运动发育迟缓建议及时就诊,也可以按照运动发育顺序进行家庭疗育。 运动发育肯定也会有个体差异,可以受遗传因素、性别不同以及怀孕周数等略有差异。
吕智海 主任医师 深圳市龙岗区妇幼保健院 小儿康复科2.2万人已读 - 精选 股角(又称内收肌角)与月龄发育
股角(又称内收肌角):小儿仰卧位,检查者握住小儿膝部使下肢伸直并缓缓拉向两侧,尽可能达到最大角度,观察两大腿之间的角度,左右两侧不对称时应分别纪录。肌张力增高时角度减小,降低时角度增大。正常4个月龄后应大于90°(1~3个月40°~80°、4~6个月70°~110°、7~9个月100°~140°、10~12个月130°~150°)。(李晓捷主编,人民卫生出版社出版《人体发育学》)
吕智海 主任医师 深圳市龙岗区妇幼保健院 小儿康复科5.8万人已读 - 精选 痉挛和挛缩的区别
痉挛:经过被动手法治疗可缓解,痉挛肌肉收缩时肌电图可检测到肌电信号,可进行康复训练治疗。挛缩:被动手法治疗没有效果,痉挛肌肉收缩时肌电图不能检测到肌电信号,此种情况只能接受外科矫形。 以上鉴别可通过诊断性神经阻滞进行鉴别。
吕智海 主任医师 深圳市龙岗区妇幼保健院 小儿康复科1.8万人已读



