新乡市中心医院普通外科科普号
- 精选 小儿腹股沟疝微创治疗
小儿腹股沟疝是常见的一种先天发育不良,鞘状突未闭锁。腹腔内压力高时(小儿哭闹、咳嗽时)腹股沟区凸出包块。临床表现:腹股沟区可复性包块,站位、哭闹、咳嗽时出现。平卧及腹内压下降后,包块消失。包块质地软,手按压包块也可小时。另外一种情况不消失,可能同时存在鞘膜积液。一旦出现疝凸出不能还纳,可能是疝嵌顿,后果可能造成肠管坏死。治疗方法:腹腔镜疝囊高位结扎术,两个5mm切口就能解决问题,手术当天就可出院。
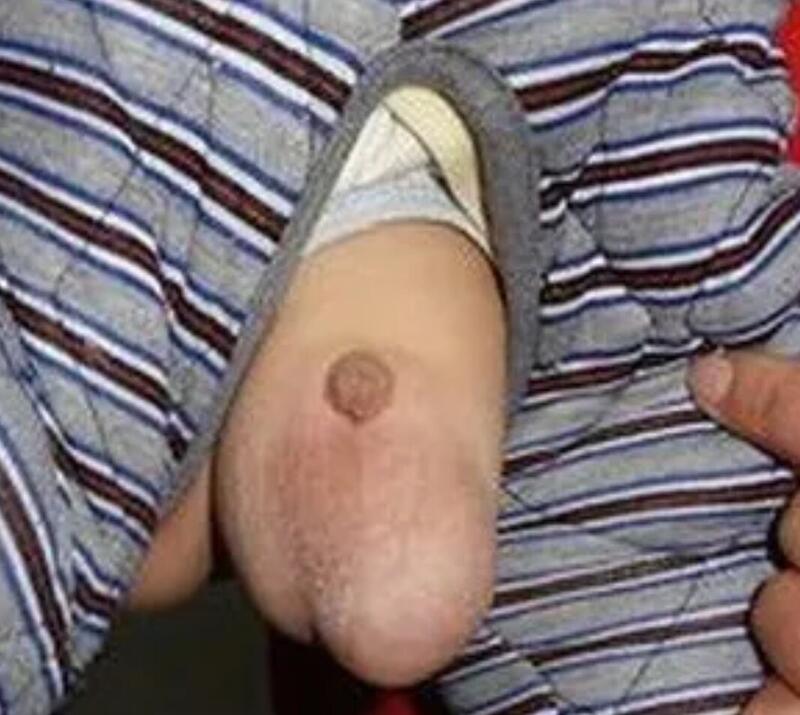 张观朝 副主任医师 新乡市中心医院 普通外科235人已读
张观朝 副主任医师 新乡市中心医院 普通外科235人已读 - 精选 腹壁切口疝
大、分类繁杂。循证医学研究结果表明,切口疝的长期疗效远差于腹股沟疝。特别是巨大切口疝仍是当今临床外科面临的棘手课题。 为此,中华医学会外科学分会疝和腹壁外科学组和中国医师协会外科医师分会疝和腹壁外科医师委员会携手联合,以《腹壁切口疝诊疗指南(2012年版)》为基础,共同反复讨论,最终完成了《腹壁切口疝诊疗指南(2014年版)》(以下简称“指南”)的修订。制订此“指南”的目的在于为本专业的从业医师提供临床诊疗纲领,指导各级医师正确认识和处理此类疾病。1. 腹壁切口疝的定义腹壁切口疝是由于腹壁切口的筋膜和(或)肌层未能完全愈合,在腹内压的作用下而形成的疝,其疝囊可有完整或不完整的腹膜上皮。在体检中可触及或影像学检查中可发现腹壁存在缺损,甚至可在腔镜探查中偶然发现原手术切口处有疝囊结构存在。2. 腹壁切口疝的病因和病理2.1 病因腹壁切口疝的病因是复杂和多样的,包括患者自身和与原手术相关的两方面因素。无法改变或不易改变的因素:患者的年龄、体重、营养状况及是否患有基础疾病等。如高龄、营养不良、糖尿病、肥胖、长期使用类固醇激素、免疫功能低下及长期吸烟等因素均不利于手术切口的恢复。手术时切口缝合关闭技术和缝合材料使用不当。术后出现切口的血肿、感染或皮下脂肪液化、无菌性坏死和继发性感染等。术后早期的持续性腹胀和突然的腹内压增高,如炎性肠麻痹和剧烈咳嗽等。2.2 病理和病理生理切口疝是腹壁的完整性和张力平衡遭到破坏的结果,在腹内压的作用下,腹腔内的组织或器官从缺乏腹肌保护的缺损处向外凸出。切口疝给机体造成的危害主要取决于疝囊的大小和疝出组织或器官的多少。2.2.1 切口疝的疝囊容积可对全身产生影响腹壁的正常功能是由腹壁的4对肌肉(腹直肌、腹外斜肌、腹内斜肌和腹横肌)与膈肌共同维持的。胸内压和腹内压互相影响和协调,参与和调节呼吸的幅度、频率和深度,以及回心血量、排便等重要的生理过程。当腹壁有缺损(切口疝)时,缺损部分的腹壁失去腹肌和膈肌的控制和约束。 若为小切口疝,腹壁功能的缺损可靠其余的腹肌与膈肌代偿。但在腹内压持续不断的作用下,切口疝(疝囊容积)会随着病程的延续而逐渐增大。若未获得有效的治疗与控制,最终可能发生失代偿。腹腔内脏器逐步移出原来的位置进入疝囊,当疝囊容积与腹腔容积之比达到一定程度,将可能对机体的呼吸、循环系统构成威胁。这种状态称之为“巨大切口疝伴有腹壁功能不全”,患者可伴有以下几方面的改变。呼吸和循环系统:由于腹壁缺损巨大,呼吸时腹肌和膈肌的作用均受限。腹部巨大的突起使得膈肌下移,腹腔内脏器向外移位,影响胸内压、肺活量,造成回心血量减少,心、肺的储备功能均会进一步降低。腹腔内脏器:主要指空腔脏器,以肠道及膀胱尤为明显。随着腹腔内脏器的疝出和移位,导致腹内压降低,易使空腔脏器扩张,并影响其血液循环和自身的蠕动,加之腹肌功能受限,常引起排便困难和排尿困难。脊柱和胸廓的稳定性:从整体来看,腹部的形态如桶状,这对维持脊柱的三维结构和稳定具有重要作用,前腹壁的肌肉对脊柱而言,具有像前支架样的作用。当腹壁肌肉因切口疝发生缺损和薄弱时,这种前支架作用受损,可导致或加重脊柱变形,巨大切口疝患者甚至可出现姿态改变和脊柱疼痛。3. 腹壁切口疝的诊断大多数切口疝通过临床表现及体检即可明确诊断,对于小而隐匿的切口疝可釆用Β型超声、CT和(或)MRI等影像学检查确立诊断。推荐使用CT或MRI进行术前评估。除可清楚地显示腹壁缺损的位置、大小、疝内容物,以及疝补盖与腹腔内脏器之间的关系外,还可用于计算疝囊容积和腹腔容积,评价腹壁的强度与弹性,有助于临床治疗。为真实反映切口疝的大小,在做影像学检查时应注意患者的体位(推荐使用侧卧位,并辅助以屏气等动作以帮助显示切口疝的实际状态)。4. 腹壁切口疝的分类由于疾病不同、切口的选择不同和患者切口愈合差异,切口疝在发生部位和缺损大小上存在较大差异,这也造成了修补难度上和疗效上存在较大差异。因此,制定一个理想的切口疝分类方法对选择修补术式和方法、评估疗效具有重要意义。然而,目前国际上尚无统一的分类方法。借鉴欧洲疝学会切口疝分类方法,结合我国的临床实际,推荐从以下3个方面进行切口疝的全面评估。4.1 依据腹壁缺损大小分类小切口疝:腹壁缺损最大距离8~12cm。巨大切口疝:腹壁缺损最大距离>12cm或疝囊容积与腹腔容积的比值>0.15(不论其腹壁缺损最大距离为多少)。4.2 依据腹壁缺损部位分类前腹壁中央区域(中线或近中线处)切口疝:包括脐上切口疝、脐下切口疝,经脐上切口疝、经脐下切口疝。前腹壁边缘区域切口疝:包括剑突下切口疝、耻骨上切口疝、肋缘下切口疝和近腹股沟区切口疝等。侧腹壁和背部切口疝:包括肋髂间切口疝和腰部切口疝。4.3 依据是否为疝的复发分类初发切口疝和复发切口疝。4.4 分类的临床运用推荐在描述切口疝诊断时包括上述分类的3个方面。如“前腹壁脐上巨大复发性切口疝(切口长度19cm,腹壁缺损15cmx6cm)”。5. 腹壁切口疝的治疗腹壁切口疝一经出现,不能自愈。由于腹内压的存在,切口疝有随着病程和年龄的增长而增大的趋势。因此,所有切口疝患者均需采取积极的治疗措施(包括手术或非手术方法)。5.1 治疗原则和手术指征诊断明确,经过手术风险评估,适合手术治疗的患者,推荐择期手术治疗。诊断明确,存在手术风险,推荐经适当的术前准备,如肺功能锻炼、腹腔容量扩充(人造气腹)等,再择期手术治疗。对术前诊断有巨大切口疝伴有腹壁功能不全患者,推荐采用多学科治疗模式。请整形科、呼吸科和重症监护科等多学科会诊,共同参与、制订手术方案。不宜手术或暂不宜手术的患者,推荐采用适当的腹带包扎以限制切口疝的增大和发展。5.2 手术禁忌证腹壁或腹腔内存在感染灶的患者。腹腔内存在恶性疾病,尚有肿瘤复发、转移或播散征象的患者。切口疝患者患有全身基础性疾病尚未获控制,或处于不稳定状态,或存在重要器官功能障碍。5.3 手术风险评估切口疝患者的手术风险评估包括两个部分。从全身角度出发,考虑机体是否可以耐受手术,推荐采用美国麻醉医师协会手术风险评估标准。从局部缺损出发,测量和评估腹壁缺损缝合关闭后,是否可能引起腹内高压。5.4 手术时机选择对无感染的初发切口疝和复发切口疝患者,建议在切口愈合后,经过一段时间的临床观察随访(3个月或更长时间),再行修补手术;对有切口感染的患者,建议在感染彻底治愈、切口愈合后,经过一段时间观察(3个月或更长时间)再行修补手术。对曾用补片材料修补并发生感染的复发疝患者,应在感染治愈、切口愈合后,经过3个月或更长时间观察再行修补。因病情需急诊手术时,补片材料的使用应慎重,要考虑到术后感染的风险。5.5 切口疝修补材料修补材料可归为三类:不被机体吸收的聚合物,如聚丙烯、聚酯和聚偏二氟乙烯等;可被机体吸收的生物材料,如源于生物体的小肠黏膜下层组织、皮肤、心包等;部分可吸收的材料,如聚丙烯或聚酯网,复合有胶原蛋白或氧化再生纤维或聚卡普龙等材料。手术医师应充分了解所使用的修补材料性能与特性。修补材料对患者而言也可能是一把双刃剑,使用不当有增加并发症发生的危险。一般而言,不可吸收的聚合物只放置在腹部肌肉的前面或后面,不能放入腹腔内。只有具防粘连特性的材料才推荐放人腹腔内使用。5.6 手术方法单纯缝合修补:适用于小切口疝(腹壁缺损最大距离0.15的巨大切口疝,为防止疝内容物还纳腹腔后发生呼吸窘迫和腹腔间室综合征,术前应进行相应腹腔扩容及腹肌顺应性训练(术前2~3周开始将疝内容还纳腹腔,加用腹带束扎腹部或用渐进性人工气腹进行腹腔扩容)。推荐以上准备措施实施2~3周,患者的肺功能明显改善后再进行手术。对于巨大的复杂的切口疝术前还应重视肠道的准备。术前预防性抗生素的使用:预防性应用抗生素可明显降低腹部手术切口疝的感染率,特别是对于高龄、糖尿病、免疫功能低下、巨大或多次复发切口疝患者。手术后处理:术后应用抗生素:根据经验和细菌学监测指标进行调整,持续时间应根据患者情况而定。术后应加用腹带包扎3个月或更长时间以确保切口的完全愈合。术后早期患者可在床上活动,2~3d后可下床活动。但术后早期禁止剧烈活动和重体力劳动。
刘松杰 副主任医师 新乡市中心医院 普通外科1680人已读 - 图文文章 胆囊结石
临床表现:1、右上腹绞痛,饱餐或进油腻性食物诱发,可向腰背部放射,2、上腹部隐痛;可出现相应并发症:胆管炎,梗阻性黄疸,急性胰腺炎等等。诊断方法:肝胆彩超可发现95%的胆结石。必要时可行磁共振进一步明确胆结石。治疗:腹腔镜胆囊切除手术(微创手术)已成为治疗胆囊结石胆囊炎的金标准。3-4个5mm或1cm手术切口就能完成手术,创伤小,恢复快术后2-3天即可出院。
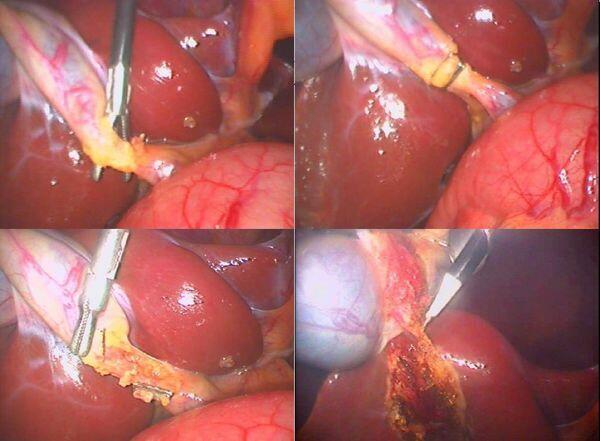 张观朝 副主任医师 新乡市中心医院 普通外科124人已读
张观朝 副主任医师 新乡市中心医院 普通外科124人已读 - 引用 腹腔镜小儿疝手术的优势
腹腔镜下修复内环口治疗小儿疝气的优点: ①切口小, 只需5mm、3mm两个小切口,皮肤不用缝合, 无明显瘢痕; ②术后无需静脉输注抗生素, 减少患儿术后哭闹导致腹压增加对手术效果的影响,减轻术后护理; ③能够及时发现并处理对侧隐匿性疝或鞘突管未闭,如对侧内环口未闭,无须增加切口,便一次完成双侧内环口高位结扎,无需二次切开对侧腹股沟区; ④腹腔镜下内环口清晰可见,可避免损伤精索、输精管和血管; ⑤康复快,术后2小时可进食,术后24小时即可出院。 本文系刘松杰医生授权好大夫在线(www.haodf.com)发布,未经授权请勿转载。
刘松杰 副主任医师 新乡市中心医院 普通外科2447人已读



